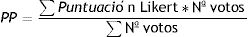La enfermedad inflamatoria intestinal (EII) es una entidad crónica e incurable. La Pan American Crohn's and Colitis Organisation (PANCCO) tiene como objetivo generar concientización sobre la EII, con especial énfasis en Latinoamérica, y el Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) tiene por objetivo primordial procurar la homologación de criterios clínico-terapéuticos para el diagnóstico y tratamiento de la EII.
ObjetivoRealizar un consenso para la evaluación de los criterios de aprobación que debe cumplir una Clínica de Atención Integral de pacientes con EII a nivel latinoamericano para ser considerada un centro de excelencia.
Material y métodosSe contó con la participación de 14 expertos clínicos especialistas en gastroenterología, con amplia experiencia clínica de varios años en el manejo de la atención a numerosos pacientes con EII, así como también aquellos que tuvieran la formación de alta especialidad en EII. Todos pertenecientes a 11 países latinoamericanos: Argentina, Brasil, Colombia, Ecuador, Guatemala, México, Perú, Puerto Rico, República Dominicana, Uruguay y Venezuela, en donde tienen clínicas de EII; así mismo, también participó un experto de España como apoyo metodológico, representante de GETECCU.
El consenso consistió de 52 enunciados divididos en tres secciones: 1) Indicadores de estructura; 2) Indicadores de proceso y 3) Indicadores de resultados. Se aplicó el método de panel Delphi.
ResultadosEl consenso latinoamericano muestra los indicadores de calidad que debe cumplir una Clínica de Atención Integral de pacientes con EII para ser considerada un centro de excelencia teniendo en cuenta las necesidades de nuestra región.
ConclusionesEs el primer consenso latinoamericano realizado de manera conjunta por la PANCCO y GETECCU para presentar los estándares para aprobar centros de excelencia en la atención de pacientes con EII.
Inflammatory bowel disease (IBD) is a chronic and incurable entity. The aim of the Pan American Crohn's and Colitis Organisation (PANCCO) is to create awareness of IBD, with special emphasis on Latin America, and the primary objective of the Spanish Working Group on Crohn's Disease and Ulcerative Colitis (GETECCU, the Spanish acronym) is to obtain the accreditation of the clinical and therapeutic criteria for the diagnosis and treatment of IBD.
AimTo carry out a consensus for evaluating the approval criteria that a Comprehensive Care Clinic for Latin American IBD patients must meet, to be considered a center of excellence.
Materials and methodsFourteen clinical experts participated in the consensus. They were made up of specialists in gastroenterology, with broad clinical experience, spanning several years, in managing the care of a large number of patients with IBD, as well as advanced specialists in IBD. Thirteen of the participants came from 11 Latin American countries (Argentina, Brazil, Colombia, Dominican Republic, Ecuador, Guatemala, Mexico, Peru, Puerto Rico, Uruguay, and Venezuela) that have IBD clinics. An expert from Spain, representing the GETECCU, provided the methodologic support.
The consensus consisted of 52 statements divided into three sections: 1) Structure indicators, 2) Process indicators, and 3) Result indicators. The Delphi panel method was applied.
ResultsThe present Latin American consensus describes the quality indicators that a Comprehensive Care Clinic for IBD patients must meet, to be considered a center of excellence, taking into account the needs of our region.
ConclusionsThis is the first Latin American consensus, jointly carried out by the PANCCO and GETECCU, to present accreditation standards for centers of excellence in the care of patients with IBD.
La colitis ulcerosa crónica idiopática (CUCI), la enfermedad de Crohn (EC) y la colitis indeterminada (CI) pertenecen a la enfermedad inflamatoria intestinal (EII), una patología crónica, incurable, de etiología multifactorial y compleja que cursa con periodos de remisión y recaída con afectaciones extraintestinales en hasta un 50% de los pacientes que la padecen, siendo las articulaciones, piel y ojos los principalmente afectados, derivando así en una afectación significativa en la calidad de vida1,2. La Pan American Crohn's and Colitis Organisation (PANCCO) tiene como objetivo generar concientización sobre la EII en todos los países del continente americano, con especial énfasis en Latinoamérica, para proporcionar un cuidado óptimo de los pacientes con esta enfermedad. Por su parte, el Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) tiene por objetivo primordial el estudio y la investigación de la EII, así como procurar la homologación de criterios clínico-terapéuticos para su diagnóstico y tratamiento. En el año 2014 GETECCU publicó los primeros estándares de calidad en el manejo de la EII, que han servido de base para el programa de aprobación de unidades que se realiza en España3.
Ambas asociaciones junto con la consultora colombiana Invalue Health Solutions, una organización que genera soluciones de apoyo a la gestión y consultoría, reales, precisas y aplicables, desarrollaron, partiendo de la base de los estándares de GETECCU, en un trabajo mancomunado por medio del uso de la metodología Delphi modificado, un consenso dirigido a obtener el mejor acuerdo posible frente a los criterios de aprobación que debe cumplir una Clínica de Atención Integral de pacientes con EII, a nivel latinoamericano, para ser considerada un centro de excelencia y de esta manera mejorar el estándar y la calidad de la atención brindada a estos pacientes.
El objetivo del presente consenso es proporcionar los criterios de aprobación que debe cumplir una Clínica de Atención Integral de pacientes con EII, a nivel latinoamericano, para ser considerada un centro de excelencia.
MétodosEl desarrollo del presente trabajo estuvo enmarcado en 2 grandes fases. Una primera fase denominada Fase de preparación y la segunda denominada Fase de consulta, que a su vez se realizó en 3 etapas: una primera ronda de consulta asincrónica, una sesión sincrónica de deliberación y una segunda ronda de consulta asincrónica. Todas ellas contaron con la presencia de expertos clínicos especialistas en el área de gastroenterología con actividad en diferentes países de Latinoamérica. La segunda fase siguió el método de deliberación de panel Delphi modificado empleado por distintos organismos a nivel internacional, como el National Institute for Health and Care Excellence (NICE) del Reino Unido4, la Haute Autorité de Santé (HAS) de Francia5 y el Instituto de Evaluación Tecnológica en Salud (IETS) de Colombia6. Existen estudios previos que han evaluado los indicadores de calidad en la atención de pacientes con EII7–10.
Fase de preparaciónEn primer lugar, se obtuvo un listado de los criterios de aprobación que iban a ser parte de este proyecto por medio de una revisión conjunta entre PANCCO y GETECCU, partiendo de la base de los estándares de GETECCU, para asegurar que se ajustaran al contexto latinoamericano. Una vez realizadas las adecuaciones preliminares a estos criterios se categorizaron en tres grupos según su nivel de alcance: Criterios de Estructura, Criterios de Proceso y Criterios de Resultados11. De esta fase surgieron 52 criterios que entraron a hacer parte de la siguiente fase. También se definió en esta fase los pasos para realizar la evaluación del nivel de importancia y acuerdo por parte de los expertos clínicos de los criterios generados y que se deberían considerar parte primordial de un centro de excelencia por medio de una calificación basada en una escala Likert:
Escala Likert de 1-9: Escala planteada en la que se podía elegir cualquier número entre el intervalo 1 y 9 con las siguientes categorías:
Puntaje 1-3=Totalmente en desacuerdo con el criterio de aprobación
Puntaje 4-6=Ni de acuerdo, ni en desacuerdo con el criterio de aprobación
Puntaje 7-9=Totalmente de acuerdo con el criterio de aprobación
Una vez obtenidas las puntuaciones brindadas por los expertos clínicos para cada uno de los criterios planteados, se realizó el análisis estadístico correspondiente, de manera tal que permitiera la clasificación según importancia, aceptación, rechazo y prioridad para cada uno de ellos. Dentro de las medidas propuestas se encuentra:
- 1.
Mediana y Rango intercuartílico: Se determinaron estas medidas de tendencia central de tal forma que permitieran identificar la dispersión de las opiniones frente a cada criterio.
- 2.
Porcentaje de aceptación: Considerando que las calificaciones que se encuentran entre 7 y 9 indican que se está altamente de acuerdo con el criterio para ser parte de los requerimientos para un centro de excelencia, se determinó el porcentaje de aceptación para los expertos de cada criterio teniendo en cuenta el siguiente indicador:
- 3.
Porcentaje de rechazo: Considerando que las calificaciones que se encuentran entre 1 y 3 indican que se está altamente en desacuerdo con el criterio para ser parte de los requerimientos para un centro de excelencia, se determinó el porcentaje de rechazo para los expertos de cada criterio.
- 4.
Puntuación ponderada (PP): Se realizó una ponderación de la puntuación Likert obtenida para cada criterio de tal forma que se evidencien aquellos criterios con votación más alta y, así mismo, puedan ser ordenados de mayor a menor utilidad según la ponderación obtenida.
Esta fase incluyó la ejecución de un panel Delphi modificado para el que se contó con la participación de 14 expertos clínicos especialistas en gastroenterología, 13 de ellos pertenecientes a 11 países latinoamericanos: Argentina, Brasil, Colombia, Ecuador, Guatemala, México, Perú, Puerto Rico, República Dominicana, Uruguay y Venezuela; también se contó con la participación como apoyo metodológico de un experto clínico especialista en gastroenterología originario de España y representante de GETECCU.
Primera ronda del panelLa primera ronda de consulta se realizó de manera asincrónica el 16 de agosto de 2020 con el envío de un cuestionario a cada experto clínico en el que se pedía calificar los criterios propuestos en la fase de preparación con la escala Likert definida. Esta etapa tuvo como fecha límite para su diligenciamiento el 26 de agosto de 2020.
Una vez los expertos clínicos emitieron su concepto de acuerdo con la escala Likert propuesta, las votaciones fueron tratadas de acuerdo con la metodología propuesta en la fase de preparación, conservando la anonimidad de las respuestas brindadas. Los criterios fueron categorizados de acuerdo con su puntuación ponderada en grupos partiendo desde 9, el puntaje más alto posible; dando como resultado las siguientes 3 clases:
- •
Clase A: Postulados que presentaron una puntuación ponderada de [8.5-9.0)
- •
Clase B: Postulados que presentaron una puntuación ponderada de [8.0-8.5)
- •
Clase C: Postulados que presentaron una puntuación ponderada de [7.5-8.0)
Esta sesión se desarrolló el 27 de agosto de 2020 por medio de una plataforma virtual. Dentro de los objetivos planteados estuvieron: realizar la presentación de los resultados obtenidos en la primera ronda, consolidar las intervenciones de los expertos frente a los criterios propuestos, y finalmente, definir los criterios de calidad que debían ser nuevamente evaluados por medio de una segunda ronda de consulta posterior. Esta sesión se desarrolló en tres pasos:
- 1.
Introducción: Bienvenida a los participantes aclarando el objetivo de la reunión y la metodología empleada.
- 2.
Presentación y discusión de resultados: Para permitir la socialización y discusión de los resultados de la primera ronda. Las intervenciones fueron realizadas por turnos asignados por el equipo relator de Invalue Health Solutions.
- 3.
Consolidación de comentarios: Se definieron aquellos criterios que presentaron rechazo por al menos uno de los participantes, alta dispersión observada junto con un bajo puntaje obtenido con la escala Likert para realizar la discusión correspondiente y definir su continuidad como criterio de calidad para centros de excelencia en atención de pacientes con EII. Para estos últimos criterios, se realizaron los ajustes de forma y fondo para proceder con una nueva calificación en la segunda ronda de consulta.
El 31 de agosto de 2020 se realizó el envío del segundo cuestionario con aquellos criterios que fueron seleccionados a participar en esta última consulta, utilizando el formato de pregunta «¿Está de acuerdo con el postulado…?». Se estableció como fecha límite de diligenciamiento el 9 de septiembre de 2020.
A partir de la información recopilada por medio de esta segunda ronda, se realizó el procesamiento individual de la totalidad de los registros haciendo uso de la metodología presentada en la fase de preparación, conservando la anonimidad de las respuestas realizadas por cada uno de los expertos participantes.
Finalmente, con el consolidado de los criterios de aprobación para centros de excelencia en atención de pacientes con EII se construyó el presente documento de consenso, que también se ilustra en la tabla 1, el cual fue revisado y aprobado por miembros de PANCCO y GETECCU.
Enunciados de calidad requeridos por los centros de excelencia (COE) en atención de EII
| Tipo | Postulado final | Puntuación ponderada | Grupo de clasificación | Clasificación por importancia y criticidad | |
|---|---|---|---|---|---|
| De Estructura | 1 | Se deben proporcionar consultas externas ambulatorias especializadas para los pacientes con EII | 9.000 | Grupo A. [8.5 a 9.0) | Importante y crítico |
| 2 | El COE debe incluir un cirujano de colon y recto o un equipo quirúrgico con experiencia en el tratamiento quirúrgico de los pacientes con EII | 9.000 | |||
| De Proceso | 3 | Antes de iniciar un tratamiento con un fármaco biológico, en los pacientes con EII deben hacerse pruebas de detección de la tuberculosis de acuerdo con las recomendaciones vigentes | 9.000 | ||
| 4 | Antes de iniciar un tratamiento con un fármaco biológico, los pacientes con EII con algún signo de tuberculosis latente (en la radiografía de tórax o en las pruebas de tuberculina o inmunológicas) deben recibir un tratamiento antituberculoso adecuado | 9.000 | |||
| De Estructura | 5 | El COE debe estar integrado en un hospital con servicio de endoscopia gastrointestinal | 8.923 | ||
| De Proceso | 6 | El COE debe disponer de un registro de los pacientes con EII que reciben fármacos biológicos | 8.923 | ||
| 7 | Cuando a un paciente se le diagnostica una EII, debe realizarse un estudio completo de la extensión de la enfermedad, que incluirá una colonoscopia y una evaluación de la afectación del intestino delgado, si existe sospecha de enfermedad de Crohn | 8.923 | |||
| 8 | En los pacientes con recaída grave de colitis ulcerosa crónica inespecífica (CUCI) que no responden a los esteroides intravenosos, debe iniciarse un tratamiento con ciclosporina o con biológicos en un plazo de 3 a 5 días | 8.923 | |||
| 9 | Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a beneficios y riesgos antes de iniciar un tratamiento biológico | 8.923 | |||
| 10 | Los pacientes tratados con fármacos inmunosupresores deben ser objeto de un seguimiento con biometrías hemáticas y pruebas de función hepática periódicas así como revisión dermatológica anual en caso del uso de tiopurinas | 8.923 | |||
| De Estructura | 11 | El COE debe tener acceso a la tomografía computarizada (TC) | 8.846 | ||
| De Proceso | 12 | El COE debe disponer de un registro de todos los pacientes con EII | 8.846 | ||
| 13 | El COE debe disponer de un programa de vigilancia de cáncer colorrectal en los pacientes con EII, en consonancia con lo indicado por las guías internacionales | 8.846 | |||
| 14 | Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a los beneficios y riesgos antes de iniciar un tratamiento inmunosupresor | 8.846 | |||
| De Estructura | 15 | El COE debe incluir un radiólogo de referencia con experiencia en EII | 8.769 | ||
| De Proceso | 16 | El gastroenterólogo del COE debe participar activamente en el manejo del paciente con EII hospitalizado | 8.769 | ||
| De Estructura | 17 | El COE debe estar integrado en un hospital con servicio de urgencias | 8.692 | ||
| 18 | El COE puede disponer de al menos un/a enfermero/a especializado/a en EII | 8.692 | |||
| 19 | El COE debe tener acceso a la resonancia magnética (RM) | 8.692 | |||
| 20 | El COE debe disponer de protocolos para el uso de fármacos | 8.692 | |||
| De Proceso | 21 | Antes de una intervención quirúrgica que pueda comportar una ostomía temporal o permanente, el paciente con EII debe haber mantenido una entrevista con un enfermero/a especializado/a en ostomías | 8.692 | ||
| 22 | En los pacientes con colitis ulcerosa crónica inespecífica (CUCI) y recaída grave refractaria a esteroides, deben obtenerse biopsias rectales para descartar una infección por citomegalovirus | 8.692 | |||
| 23 | El COE debe disponer de un programa de vigilancia clínica y de laboratorio para los pacientes que reciben tratamiento inmunosupresor | 8.615 | |||
| 24 | El COE debe disponer de un programa de vigilancia clínica y de laboratorio para los pacientes que reciben tratamiento con fármacos biológicos | 8.615 | |||
| 25 | El paciente debe recibir una tarjeta con los datos de contacto del COE, que incluirá el número de teléfono y el horario de atención | 8.615 | |||
| 26 | Todos los pacientes con EII deben ser vacunados contra la hepatitis B y herpes zoster si no cuentan el antecedente de infección previa | 8.615 | |||
| 27 | Las pacientes con EII en tratamiento con tiopurinas deben mantener este tratamiento durante el embarazo. El rechazo del tratamiento debe ser documentado | 8.615 | |||
| 28 | Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a beneficios y riesgos antes de la cirugía | 8.615 | |||
| De Estructura | 29 | El COE debe contemplar y brindar manejo integral en aspectos reproductivos de las pacientes con EII | 8.538 | ||
| De Proceso | 30 | El COE debe contar con un circuito de visitas preferentes para los pacientes que son remitidos por su médico general, el servicio de urgencias u otros profesionales de la salud por un diagnóstico reciente o un brote grave de EII | 8.538 | ||
| 31 | Las decisiones de asistencia complejas, incluida la indicación de cirugía, deben tomarse en comités de EII, con la participación de gastroenterólogos, radiólogos y cirujanos | 8.538 | |||
| 32 | Los gastroenterólogos del COE deben participar en más de una actividad de formación sobre EII | 8.538 | |||
| De Estructura | 33 | El COE debe tener acceso al ultrasonido abdominal | 8.385 | Grupo B.[8.0-8.5) | |
| De Estructura | 34 | El COE debe disponer de instalaciones para la asistencia ambulatoria en las que puedan administrarse fármacos por vía intravenosa | 8.308 | ||
| 35 | El COE debe tener acceso a una unidad de endoscopia diagnóstica y terapéutica experta en EII | 8.308 | |||
| 36 | El COE debe seguir guías nacionales o latinoamericanas sobre el diagnóstico y tratamiento de la EII | 8.308 | |||
| De Proceso | 37 | Todos los pacientes con EII positivos para HBsAg deben recibir fármacos antivirales mientras son tratados con una terapia biológica o inhibidor de moléculas pequeñas | 8.308 | ||
| De Estructura | 38 | El COE debe tener una metodología para determinar la satisfacción del paciente | 8.231 | ||
| De Resultados | 39 | En los pacientes con EII a los que se practican intervenciones quirúrgicas electivas, las tasas de morbilidad grave que requieren ingreso en UTI deben ser menores del 5% | 8.231 | ||
| 40 | La mortalidad de la cirugía electiva debe ser inferior al 2% | 8.231 | |||
| De Proceso | 41 | El COE debe llevar a cabo o participar en proyectos de investigación sobre la EII | 8.154 | ||
| 42 | Los pacientes en edad fértil deben recibir asesoramiento especializado en el COE respecto a heredabilidad, fertilidad, embarazo y lactancia | 8.154 | |||
| De Estructura | 43 | El COE debe disponer de un protocolo específico para los pacientes con EII hospitalizados | 8.000 | ||
| De Proceso | 44 | El COE debe disponer de cirujanos especializados para la cirugía electiva en caso de ser requerido | 7.769 | Grupo C.[7.5-8.0) | |
| 45 | El COE debe disponer de diferentes mecanismos de comunicación ante la presunción de que se ha producido una recaída o complicación y debe disponer de una asistencia personalizada a demanda | 7.692 | |||
| 46 | Debe indicarse profilaxis anticoagulante con heparina de bajo peso molecular en todos los pacientes con EII mientras se encuentren hospitalizados y presenten una recaída grave de la enfermedad | 7.692 | |||
| 47 | Los pacientes tratados con terapia biológica deben ser objeto de seguimiento con biometría hemática, reactantes de fase aguda y calprotectina fecal de manera periódica, así como realización de Quantiferon Gold (según disponibilidad) o PPD anual | 7.615 | |||
| 48 | A los pacientes con EII que ingresen al COE se les debe realizar pruebas de detección de la hepatitis B, hepatitis C y VIH antes del inicio con inmunosupresores/biológicos e inhibidores de moléculas pequeñas | 7.538 | |||
| De Estructura | 49 | El COE debe estar vinculado con un departamento de gastroenterología que disponga de instalaciones de hospitalización | 7.308 | Grupo D.[7.0-7.5) | |
| De Proceso | 50 | En todos los pacientes con EII que han recibido dos o más ciclos de esteroides en un año, debe haberse contemplado un tratamiento con un fármaco inmunomodulador / biológico / inhibidor de moléculas pequeñas | 7.154 | ||
| 51 | Los reservorios ileoanales solamente deben realizarlos cirujanos generales o colorrectales con experiencia que lleven a cabo un mínimo de 5 operaciones de este tipo al año | 6.692 | Grupo E.[6.5-7.0) | Importante, pero no crítico | |
| De Resultados | 52 | Los porcentajes de ileostomía temporal tras una resección ileocecal electiva en pacientes con EC deben ser inferiores al 20% dentro del COE | 6.000 | Grupo F.[6.0-6.5) |
Enunciado 1. El centro de excelencia (COE) debe disponer de instalaciones para la asistencia ambulatoria en las que puedan administrarse fármacos por vía intravenosa. Porcentaje de acuerdo: 92%.
Es fundamental que el COE tenga un área de infusión dentro del hospital con el fin de poder administrar medicamentos por vía intravenosa incluyendo los diferentes tipos de biológicos como infliximab, vedolizumab y ustekinumab para la inducción y mantenimiento de la remisión en pacientes con EII7,8,11.
Enunciado 2. El COE debe estar afiliado a un hospital con servicio de urgencias. Porcentaje de acuerdo:100%.
Es indispensable que se cuente con un servicio de urgencias con el fin de dar atención de manera continua a los pacientes que presenten recaída grave, alguna complicación de la EII o evento adverso grave asociado al tratamiento7,8,11.
Enunciado 3. El COE debe estar vinculado con un departamento de gastroenterología que disponga de instalaciones de hospitalización. Porcentaje de acuerdo: 77%.
La disposición de un departamento o servicio de gastroenterología es importante para la atención integral de pacientes hospitalizados, sobre todo en enfermos que presentan algún otro tipo de patología intestinal o manifestación extraintestinal. Las camas de hospitalización pueden estar designadas a pacientes de gastroenterología en un servicio de medicina interna7,8,11.
Enunciado 4. El COE debe estar integrado en un hospital con servicio de endoscopia gastrointestinal. Porcentaje de acuerdo:100%.
El contar con una unidad o departamento de endoscopia gastrointestinal es fundamental en la atención de pacientes con EII desde el punto de vista diagnóstico, seguimiento en la identificación de displasia y evaluación de la respuesta al tratamiento basado en la cicatrización mucosa que cuenten con equipos endoscópicos de alta definición7,8,11.
Enunciado 5. Se deben proporcionar consultas externas ambulatorias especializadas para los pacientes con EII. Porcentaje de acuerdo: 100%.
El contar con una consulta externa especializada sólo en EII garantiza el adecuado seguimiento de los pacientes, así como la identificación oportuna de complicaciones y la optimización del tratamiento basado en los diversos marcadores bioquímicos, como la proteína C reactiva, calprotectina fecal, evaluación endoscópica, radiológica e histopatológica7,8,11. Esta consulta puede ser proporcionada por gastroenterólogos y/o especialistas en EII, así como residentes de gastroenterología supervisados por los médicos especialistas antes mencionados.
Enunciado 6. El COE puede disponer de al menos un/a enfermero/a especializado/a en EII. Porcentaje de acuerdo: 100%.
La enfermería es una parte importante en la atención y seguimiento de los pacientes con EII ya que mejora la calidad de atención en relación con el apego a diversos programas como la cartilla de vacunación, adherencia en el tratamiento y la enseñanza en la aplicación de medicamentes por vía parenteral como la subcutánea12.
Enunciado 7. El COE debe incluir un cirujano de colon y recto o un equipo quirúrgico con experiencia en el tratamiento quirúrgico de los pacientes con EII. Porcentaje de acuerdo: 100%.
El manejo y seguimiento en conjunto con el cirujano de colon y recto o con experiencia en el área es prioritario para el éxito de la intervención quirúrgica y la identificación oportuna de complicaciones posteriores a un tratamiento quirúrgico relacionado con EII, como la realización de un estoma, resección intestinal o colectomía y el tratamiento de la enfermedad perianal7,8,11.
Enunciado 8. El COE debe incluir un radiólogo de referencia con experiencia en EII. Porcentaje de acuerdo: 100%.
La presencia de un radiólogo general y/o intervencionista con experiencia en el área de EII es indispensable en la toma de decisiones terapéuticas y la interpretación de estudios especializados como entero-tomografía, entero-resonancia o ultrasonido intestinal con doppler con el fin de evaluar la presencia de complicaciones extramurales, como el desarrollo de abscesos intraabdominales, fístulas internas y la identificación de la localización, longitud y tipo de estenosis (inflamatoria vs. fibrótica)13.
Enunciado 9. El COE debe tener acceso a la tomografía computarizada (TC). Porcentaje de acuerdo: 100%.
La realización de TC es importante en la evaluación rápida de complicaciones agudas, como abscesos en enfermos que acuden al servicio de urgencias, ya que nos permite tomar decisiones en relación con el tipo de tratamiento médico o quirúrgico13.
Enunciado 10. El COE debe tener acceso a la entero-resonancia y resonancia magnética (RM) pélvica. Porcentaje de acuerdo: 100%.
Es indispensable contar con acceso a resonancia magnética ya que constituye una herramienta fundamental en el diagnóstico de la EC así como para evaluar la localización de la misma, principalmente a nivel de intestino delgado. Es de gran utilidad para el seguimiento a largo plazo de la EC ya que no produce radiación y nos proporciona datos acerca de la presencia de actividad de la enfermedad y en la detección de complicaciones como estenosis, abscesos y fístulas13.
Enunciado 11. El COE debe tener acceso a una unidad de endoscopia diagnóstica y terapéutica experta en EII. Porcentaje de acuerdo: 92%.
Es importante contar con endoscopia diagnóstica de alta definición y terapéutica ya que es una herramienta fundamental para el diagnóstico de la EII y evaluar la cicatrización de la mucosa como meta terapéutica de acuerdo con el tipo de tratamiento utilizado, en donde destaca la ileocolonoscopia, panendoscopia, cápsula endoscópica y enteroscopia por vía anterógrada y retrógrada, siendo esta última de utilidad en la dilatación de estenosis intraluminales menores de 4cm y únicas con el fin de evitar resecciones intestinales14. Además, es necesario personal entrenado en disección y resección mucosa en caso de que se encuentren lesiones planas o elevadas en el seguimiento de pacientes con CUCI o EC colónico.
Enunciado 12. El COE debe seguir guías nacionales o latinoamericanas sobre el diagnóstico y tratamiento de la EII. Porcentaje de acuerdo: 92%.
Es ideal contar con protocolos estandarizados de acuerdo con guías nacionales o latinoamericanas con el fin de proporcionar una atención integral, homogénea y actualizada de acuerdo con la evidencia científica disponible con el objetivo de alcanzar los objetivos de tratamiento y evitar el desarrollo de complicaciones asociadas a la EII15,16.
Enunciado 13. El COE debe disponer de protocolos para el tratamiento de la EII. Porcentaje de acuerdo: 100%.
Es ideal contar con algoritmos terapéuticos de acuerdo con la estratificación de riesgo de cada paciente con el fin de proporcionar el tratamiento más adecuado tomando en cuenta la eficacia y seguridad de cada uno de los tratamientos, ya sea convencional, biológico o moléculas pequeñas7,8,11.
Enunciado 14. El COE debe disponer de un protocolo específico para los pacientes con EII hospitalizados. Porcentaje de acuerdo: 92%.
Es importante contar con un protocolo establecido para el tratamiento y seguimiento de pacientes con EII que lleguen a ser hospitalizados por actividad grave de la enfermedad o el desarrollo de alguna complicación asociada con el fin de tener un plan homogéneo y enfoque multidisciplinario para poder dar una atención especializada de acuerdo con cada caso7,8,11.
Enunciado 15. El COE debe tener una metodología para determinar la satisfacción del paciente. Porcentaje de acuerdo: 92%.
Se sugiere la aplicación de una encuesta de satisfacción a los pacientes con el fin de tener una retroalimentación acerca de la calidad en la atención a nivel de la consulta externa y hospitalización, lo cual permita mejoría de los aspectos asociados en la atención17.
B. Indicadores de procesoEnunciado 16. El COE debe disponer de un registro de todos los pacientes con EII. Porcentaje de acuerdo: 100%.
Es fundamental contar con una base de datos de todos los pacientes con EII atendidos por la clínica o unidad para poder identificarlos de manera rápida y poder contar con sus características demográficas y clínicas que sirvan para la optimización en su atención e inclusión en estudios de investigación7,8,11.
Enunciado 17. El COE debe disponer de un registro de los pacientes con EII que reciben fármacos biológicos. Porcentaje de acuerdo: 100%.
El disponer de un registro de pacientes con EII tratados con terapia biológica permite el seguimiento de los mismos para la optimización en caso de pérdida de respuesta y en caso necesario el cambio a otro biológico de mecanismo de acción diferente al que estaban recibiendo, así como para reportar eventos adversos asociados a los diferentes tipos de biológicos7,8,11.
Enunciado 18. El COE debe disponer de diferentes mecanismos de comunicación ante la presunción de que se ha producido una recaída o complicación y debe disponer de una asistencia personalizada a demanda. Porcentaje de acuerdo: 92%.
El contar con una comunicación estrecha con los pacientes de manera telefónica o por telemedicina permite la detección de una recaída o complicación asociada a la EII y la subsecuente asistencia personalizada por un especialista de lunes a viernes7,8,11.
Enunciado 19. El COE debe contar con un circuito de visitas preferentes para los pacientes que son remitidos por su médico general, el servicio de urgencias u otros profesionales de la salud por un diagnóstico reciente o recaída grave de la EII. Porcentaje de acuerdo: 92%.
Tener un circuito establecido para la derivación del paciente desde Atención Primaria, Urgencias, o a través de otros profesionales, mejora la comunicación entre estos y facilita el acceso al tratamiento adecuado de los pacientes con EII, reduciendo el retraso en el diagnóstico y tratamiento de recaídas o el desarrollo de una complicación de la EII, lo que permite que se eviten retrasos en la atención de los pacientes con EII7,8,11.
Enunciado 20. El COE debe disponer de un programa de vigilancia clínica y de laboratorio para los pacientes que reciben tratamiento inmunosupresor. Porcentaje de acuerdo: 92%.
Aquellos pacientes con EII bajo tratamiento con esteroides o inmunomoduladores como tiopurinas o metotrexato deben disponer de un protocolo de vigilancia relacionado con los potenciales eventos adversos que se puedan presentar a nivel sintomático o por hallazgos de laboratorio7,8,11.
Enunciado 21. El COE debe disponer de un programa de vigilancia clínica y de laboratorio para los pacientes que reciben tratamiento con fármacos biológicos e inhibidores de moléculas pequeñas. Porcentaje de acuerdo: 92%.
Contar con un programa de vigilancia para la monitorización de la respuesta de los agentes biológicos con el fin de prevenir, detectar y tratar precozmente sus efectos secundarios para evitar el desarrollo de complicaciones infecciosas o neoplásicas que se puedan presentar a largo plazo7,8,11.
Enunciado 22. El paciente debe recibir una tarjeta física o virtual con los datos de contacto del COE, que incluirá el número de teléfono y el horario de atención. Porcentaje de acuerdo: 92%.
Los pacientes deben conocer los nombres del personal que los atienden, así como los medios de acceso y horarios para que puedan beneficiarse del acceso libre a dudas o preguntas que puedan surgir durante su seguimiento7,8,11.
Enunciado 23. El COE debe disponer de un programa de vigilancia de cáncer colorrectal en los pacientes con EII, en consonancia con lo indicado por las guías internacionales. Porcentaje de acuerdo: 100%.
Es indispensable contar con un programa de seguimiento estandarizado en los pacientes con CUCI y EC colónico para la detección oportuna de displasia o cáncer colorrectal para dar un tratamiento precoz y evitar la progresión del cáncer colónico que impacte en la calidad de vida y sobrevida de los pacientes con EII15,18,19.
Enunciado 24. Las decisiones de asistencia complejas, incluida la indicación de cirugía, deben tomarse en comités de EII, con la participación de gastroenterólogos, radiólogos y cirujanos. Porcentaje de acuerdo: 100%.
Lo ideal es contar con comités constituidos por especialistas en EII, gastroenterólogos, radiólogos, patólogos, nutricionistas, cirujanos colorrectales u otros especialistas con el fin de favorecer la toma de decisiones ante una situación clínica compleja para que se realice toma de decisiones en forma multidisciplinaria y que se disponga de actas de las reuniones7,8,11.
Enunciado 25. El COE debe disponer de cirujanos especializados para la cirugía electiva en caso de ser requerido. Porcentaje de acuerdo: 92%.
Es indispensable contar con cirujanos especializados en el tratamiento quirúrgico de pacientes con EII, lo cual estará reflejado en el número de procedimientos quirúrgicos realizados por año7,8,11.
Enunciado 26. Antes de una intervención quirúrgica que pueda conllevar una ostomía temporal o permanente, el paciente con EII debe haber mantenido una entrevista con un enfermero/a especializado/a en ostomías. Porcentaje de acuerdo: 100%.
El hecho de tener un estoma supone un fuerte impacto en la imagen corporal del paciente y puede interferir notablemente en su calidad de vida. Por esto, es importante que el paciente pueda mantener una entrevista previa con un enfermero/a en el cuidado de ostomías para que pueda proporcionar al paciente información oral y escrita sobre las ostomías, aclarar dudas referentes a la higiene, dieta, tipos de dispositivos y demás particularidades del estoma7,8,11.
Enunciado 27. El gastroenterólogo del COE debe participar activamente en el manejo del paciente con EII hospitalizado. Porcentaje de acuerdo: 100%.
Se debe proporcionar asistencia en el tratamiento de pacientes con EII así como proporcionar una supervisión de los procedimientos realizados en los pacientes con EII hospitalizados7,8,11.
Enunciado 28. Los gastroenterólogos del COE deben participar en actividades de formación sobre EII. Porcentaje de acuerdo: 92%.
Los gastroenterólogos o especialistas en EII deben asistir al menos a una actividad académica de actualización (congreso o curso) relacionada con los avances en el conocimiento de la EII para tratar a sus pacientes con la mejor evidencia científica disponible20.
Enunciado 29. El COE debe llevar a cabo o participar en proyectos de investigación sobre la EII. Porcentaje de acuerdo: 85%.
Debe contar con al menos un proyecto de investigación al año que incluya a los pacientes con EII, el cual se puede ver reflejado en la presentación del trabajo de investigación a nivel nacional o internacional7,8,11.
Enunciado 30. Cuando a un paciente se le diagnostica una EII, debe realizarse un estudio completo de la extensión de la enfermedad, que incluirá una colonoscopia y una evaluación de la afectación del intestino delgado si existe sospecha de EC. Porcentaje de acuerdo: 100%.
La íleo-colonoscopia y el estudio radiológico del intestino delgado (en el caso de sospecha de EC) y en caso de haber descartado estenosis se puede realizar una cápsula endoscópica, las cuales son indispensables en el diagnóstico inicial de la EII para conocer su extensión y fenotipo15,19.
Enunciado 31. Antes de iniciar un tratamiento con un fármaco biológico e inhibidores de moléculas pequeñas, en los pacientes con EII deben hacerse pruebas de detección de la tuberculosis de acuerdo con las recomendaciones vigentes. Porcentaje de acuerdo: 100%.
Es indispensable la realización de telerradiografía de tórax y prueba cutánea de tuberculina (PPD) o Quantiferon Gold para tuberculosis previamente al inicio de terapia biológica con el objetivo de detectar tuberculosis activa o latente para dar tratamiento antifímico o quimioprofilaxis, respectivamente, ya que se ha observado un incremento en la reactivación de tuberculosis con el tratamiento de la terapia anti-TNF alfa16,21,22.
Enunciado 32. A los pacientes con EII que ingresen al COE se les debe realizar pruebas de detección de la hepatitis B, hepatitis C y el virus de inmunodeficiencia humana (VIH) previamente al inicio con inmunosupresores/biológicos e inhibidores de moléculas pequeñas. Porcentaje de acuerdo: 85%.
Los pacientes con EII en tratamiento con fármacos inmunosupresores tienen mayor riesgo de reactivación de hepatitis B crónica con consecuencias que pueden llegar a ser fatales. Por este motivo, es necesario conocer el estado serológico de los pacientes con respecto a la hepatitis B; en los pacientes con serología negativa, para administrar vacunación profiláctica y, en los pacientes con infección activa, para prescribir el tratamiento adecuado en el caso de que sea necesario, disminuyendo el riesgo de reactivación. Además, se deben realizar pruebas para la detección de hepatitis C e infección por VIH16,21,22.
Enunciado 33. Todos los pacientes con EII deben ser vacunados contra la hepatitis B y herpes zoster si no cuentan el antecedente de infección previa. Porcentaje de acuerdo: 92%.
Se han descrito reactivaciones de la infección por el VHB, en ocasiones con resultados mortales, en los pacientes con marcadores positivos de infección por el VHB. Por tanto, aquellos pacientes que no muestren datos de contacto previo con el VHB deben ser vacunados. Por otro lado, es indispensable la determinación de serología para varicela zoster en especial a pacientes con CUCI en donde se iniciará tratamiento con inhibidores de moléculas pequeñas como el tofacitinib, con el cual se ha observado incremento en el riesgo de infección por herpes zoster16,21,22.
Enunciado 34. En los pacientes con CUCI y recaída grave refractaria a esteroides, deben obtenerse biopsias rectales para descartar una infección por citomegalovirus (CMV). Porcentaje de acuerdo: 92%.
La reactivación de la infección por CMV podría ser una causa de refractariedad a los esteroides en pacientes con CUCI grave, por lo que es necesaria la realización de biopsias a nivel de recto con el fin de investigar la presencia de CMV y en caso de positividad iniciar tratamiento antiviral con ganciclovir15,18.
Enunciado 35. Antes de iniciar un tratamiento con un fármaco biológico o inhibidor de moléculas pequeñas, los pacientes con EII con algún signo de tuberculosis latente (en la radiografía de tórax o en las pruebas de tuberculina o inmunológicas) deben recibir un tratamiento antituberculoso adecuado. Porcentaje de acuerdo: 100%.
Los pacientes con EII y tuberculosis latente deben recibir un tratamiento antituberculoso adecuado con isoniazida antes de comenzar con un fármaco biológico por el peligro de reactivación de la tuberculosis21,22.
Enunciado 36. Todos los pacientes con EII positivos para HBsAg deben recibir fármacos antivirales mientras son tratados con una terapia biológica o inhibidor de moléculas pequeñas. Porcentaje de acuerdo: 85%.
La reactivación del VHB se debe a un aumento de la replicación del virus en pacientes portadores inactivos o con infecciones pasadas. Esta reactivación puede producirse espontáneamente o ser secundaria a tratamientos inmunosupresores. La reactivación en pacientes en tratamiento inmunosupresor se ha asociado al desarrollo de hepatitis agudas graves, en ocasiones con consecuencias fatales. El tratamiento profiláctico antiviral ha demostrado tener un efecto protector de la reactivación en los pacientes portadores inactivos y en algunos pacientes con infecciones pasadas por el VHB que han recibido ciertos tratamientos inmunosupresores16,21,22.
Enunciado 37. En todos los pacientes con EII que han recibido dos o más ciclos de esteroides en un año, debe haberse contemplado un tratamiento con un fármaco inmunomodulador/biológico/inhibidor de moléculas pequeñas. Porcentaje de acuerdo: 85%.
Los esteroides se asocian a un gran número de efectos secundarios y no son eficaces para el mantenimiento de la remisión en los pacientes con EII. Los fármacos inmunomoduladores como las tiopurinas, así como la terapia biológica o inhibidores de moléculas pequeñas, están indicados en pacientes dependientes de los esteroides15,22.
Enunciado 38. En los pacientes con recaída grave de CUCI que no responden a los esteroides intravenosos, debe iniciarse un tratamiento con ciclosporina o infliximab en un plazo de 3 a 5 días. Porcentaje de acuerdo: 100%.
En los pacientes con CUCI grave refractaria a esteroides intravenosos debe iniciarse una terapia de rescate a base de ciclosporina o infliximab. Ambos tratamientos son eficaces en pacientes con CUCI grave que no responde a los esteroides intravenosos15,19.
Enunciado 39. Debe indicarse profilaxis anticoagulante con heparina de bajo peso molecular en todos los pacientes con EII mientras se encuentren hospitalizados y presenten una recaída grave de la enfermedad. Porcentaje de acuerdo: 85%.
El riesgo de complicaciones tromboembólicas está aumentado en los pacientes con EII, fundamentalmente durante las hospitalizaciones. De hecho, constituye una de las principales causas de mortalidad en estos pacientes. Por eso, en pacientes con EII hospitalizados se recomienda la profilaxis con tratamiento anticoagulante con heparina de bajo peso molecular18.
Enunciado 40. Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a los beneficios y riesgos antes de iniciar un tratamiento inmunosupresor. Porcentaje de acuerdo: 100%.
Este indicador pretende medir las acciones encaminadas a reforzar la autonomía del paciente, proporcionándole una información adecuada y permitiéndole así tomar sus propias decisiones informadas7,8,11.
Enunciado 41. Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a beneficios y riesgos antes de iniciar un tratamiento biológico. Porcentaje de acuerdo: 100%.
Es importante involucrar al paciente en la toma de decisiones acerca del tipo de agente biológico que se iniciará basado en el perfil de eficacia y seguridad de cada uno de ellos con el fin de que tenga conocimiento absoluto de los potenciales eventos adversos que puedan presentarse a corto y largo plazo7,8,11.
Enunciado 42. Los pacientes tratados con fármacos inmunosupresores deben ser objeto de un seguimiento con biometrías hemáticas y pruebas de función hepática periódicas, así como una revisión dermatológica anual en caso de uso de tiopurinas. Porcentaje de acuerdo: 100%.
Se debe realizar una monitorización periódica y sistemática con biometría hemática en los pacientes tratados con inmunomoduladores como las tiopurinas. En función de diversos estudios en donde se ha reportado una gran variabilidad en la periodicidad con la que se recomienda realizar dichos estudios. En general, se recomienda que, a largo plazo, sería adecuado realizarlos cada 3-6 meses18.
Enunciado 43. Los pacientes tratados con terapia biológica deben ser objeto de seguimiento con biometría hemática, reactantes de fase aguda y calprotectina fecal de manera periódica, así como la realización de Quantiferon Gold (según disponibilidad) o PPD anual. Porcentaje de acuerdo: 85%.
Los agentes biológicos se asocian a un elevado costo y en especial los agentes anti-TNF alfa a una variedad de potenciales efectos adversos. Por este motivo, se recomienda la monitorización periódica del tratamiento mediante la realización de biometría hemática, reactantes de fase aguda a nivel serológico como la velocidad de sedimentación globular (VSG) y proteína C reactiva (PCR), así como calprotectina fecal de manera periódica (cada 3-6 meses), con el fin de detectar una recaída asintomática de la EII y su optimización oportuna. La realización de Quantiferon Gold (según disponibilidad) o PPD anual son indispensables en la detección de reactivaciones de tuberculosis, en especial con el uso de terapia anti-TNF alfa18.
Enunciado 44. Los reservorios ileoanales solamente deben realizarlos cirujanos generales o colorrectales con experiencia que lleven a cabo un mínimo de 5 operaciones de este tipo al año. Porcentaje de acuerdo: 92%.
La cirugía de reservorios ileoanales deberá ser realizada exclusivamente por cirujanos que realicen más de 5 operaciones al año, ya que se ha demostrado que los cirujanos que acumulan esta experiencia tienen mejores tasas de éxito y menores complicaciones23–25.
Enunciado 45. Debe documentarse en la historia clínica que el paciente ha recibido la información adecuada respecto a beneficios y riesgos antes de la cirugía. Porcentaje de acuerdo: 92%.
Este indicador pretende valorar las acciones para reforzar la autonomía del paciente, proporcionándole una información adecuada y permitiéndole así tomar sus propias decisiones informadas23–25.
Enunciado 46. El COE debe contemplar y brindar un manejo integral en aspectos reproductivos de las pacientes con EII. Porcentaje de acuerdo: 92%.
Se debe informar acerca de todos los aspectos reproductivos a las pacientes con EII con el fin de brindar una atención y manejo integral en conjunto con su ginecoobstetra 16,19.
Enunciado 47. Los pacientes en edad fértil deben recibir asesoramiento especializado en el COE respecto a heredabilidad, fertilidad, embarazo y lactancia. Porcentaje de acuerdo: 92%.
Hay que proporcionar información acerca de los aspectos de heredabilidad, que es muy baja, que la fertilidad no se ve afectada con el tratamiento convencional y biológico, así como tampoco la evolución de su embarazo y la lactancia con dichos tratamientos a excepción de la administración de metotrexato el cual deberá suspenderse al menos 3 meses antes de la concepción16,19.
Enunciado 48. Las pacientes con EII en tratamiento con tiopurinas deben mantener este tratamiento durante el embarazo. El rechazo del tratamiento debe ser documentado. Porcentaje de acuerdo: 92%.
Dado que el mantenimiento de la remisión de la EII es primordial durante la gestación, el objetivo fundamental durante el embarazo de una paciente con EII es optimizar el control de su enfermedad mediante el tratamiento médico. Las tiopurinas son medicamentos utilizados para mantener la remisión de la EII. La inmensa mayoría de datos publicados sugieren que las tiopurinas son seguras para el feto y recién nacido, por lo que dicho tratamiento debe mantenerse durante el embarazo16,19.
Enunciado 49. Las pacientes con EII en tratamiento con biológicos deben mantener este tratamiento durante el embarazo. El rechazo del tratamiento deber ser documentado. Porcentaje de acuerdo: 92%.
Las pacientes embarazadas con EII deben mantener su terapia biológica ya que se ha documentado que es una terapia segura y no incrementa el riesgo de abortos ni malformaciones congénitas. Se ha observado que la recaída de EII durante el embarazo conlleva un incremento de complicaciones en el producto y en la madre, por lo que la suspensión del tratamiento biológico por parte de la paciente deberá documentarse16,19.
C. Indicadores de resultadosEnunciado 50. En los pacientes con EII a los que se practican intervenciones quirúrgicas electivas, las tasas de morbilidad grave que requieren ingreso en unidad de terapia intensiva (UTI) deben ser menores del 5%. Porcentaje de acuerdo: 85%.
La tasa de morbilidad grave que requiere ingreso en la unidad de terapia intensiva tras una intervención quirúrgica electiva debe ser inferior al 5%, como indicador de calidad de resultados23–25.
Enunciado 51. La mortalidad de la cirugía electiva debe ser inferior al 2%. Porcentaje de acuerdo: 85%.
La mortalidad de la cirugía electiva debe ser inferior al 2%, como indicador de calidad de resultados, de acuerdo con las guías internacionales en donde se ha observado que dicho porcentaje es permitido para poder considerar la experiencia aceptable por parte de los cirujanos involucrados en procedimientos especializados a nivel colorrectal23–25.
Enunciado 52. Los porcentajes de ileostomía temporal tras una resección ileocecal electiva en pacientes con EII deben ser inferiores al 20% dentro del COE. Porcentaje de acuerdo: 85%.
Los porcentajes de ileostomía temporal tras una resección ileocecal electiva deben ser inferiores al 20%, de acuerdo con las guías internacionales; tasas superiores a esta se consideran resultados inadecuados en este contexto debido a que en hospitales que disponen de cirujanos expertos cuentan con la experiencia adecuada en la realización de anastomosis primaria sin necesidad de dejar ileostomía en la mayoría de los casos23–25.
ConclusionesEste es el primer consenso latinoamericano que sugiere indicadores de calidad para Clínicas de Atención Integral para pacientes con EII con el fin de que sea considerado un centro de excelencia. En este documento mostramos los estándares considerados para la evaluación de la calidad asistencial en la EII. Sin embargo, no hemos establecido ni cuantificado el porcentaje de cumplimiento de los estándares para lograr la excelencia. En GETECCU se consideró que era el cumplimiento del 90% de Excelencia y el 80% Avanzado. Esperamos que esta herramienta de estándares sirva de inicio para los países latinoamericanos, pero quedaría a consideración de la PANCCO y las sociedades de gastroenterología locales a nivel de cada uno de los países de Latinoamérica determinar individualmente estos porcentajes y su aplicación. La ventaja de contar con centros de excelencia en EII impacta en un diagnóstico oportuno, seguimiento apropiado y tratamiento especializado con criterios homogéneos con el fin de mejorar la calidad en la atención de pacientes con EII en México y otros países de Latinoamérica. Esto ha sido observado en la experiencia que se cuenta en España, en donde la aprobación de centros de excelencia en EII por parte de GETECCU ha impactado en que un mayor número de pacientes sean atendidos en dichos centros, con mejoría de los desenlaces clínicos y calidad de vida. La desventaja es que algunos países de Latinoamérica no puedan aplicar estos indicadores ya que no cuentan con clínicas especializadas de EII, sin embargo, sí tienen servicios de gastroenterología en donde pueden cumplir con los requisitos necesarios como centro de excelencia. Finalmente, la limitante posiblemente es que la mayoría de los pacientes no puedan ser atendidos en los centros de excelencia debido a que se encuentran, en su mayoría, en las grandes ciudades de cada uno de los países y muy pocos en ciudades más pequeñas.
Consideraciones éticasEn el presente estudio no participan ni se usan datos de pacientes, por lo que no fue necesario obtener consentimiento informado. De la misma manera, debido a que no existe intervención, maniobra o manejo de información, el estudio se considera de bajo riesgo y no requirió revisión o aprobación por el comité de ética local. Aun así, cumple con la normativa vigente de investigación, y la confidencialidad de los datos de identificación y personales, así como el anonimato de los participantes (todos trabajadores de la salud que participaron voluntariamente) está garantizado. El presente artículo no contiene información personal que permita la identificación de los participantes.
FinanciaciónEl laboratorio Janssen a nivel regional proporcionó el apoyo financiero para la agencia In Value quien organizó la logística para el desarrollo y análisis de los resultados del consenso a nivel virtual sin intervenir en el contenido y discusiones del mismo. Ningún participante recibió honorarios. Es importante mencionar que ni el laboratorio Janssen ni la agencia In Value participaron en el contenido ni discusión de los resultados del presente consenso.
Conflicto de interesesJesús Kazuo Yamamoto Furusho es miembro del Advisory Board, líder de opinión y ponente para Abbvie Laboratories de México, Abbvie Internacional, Takeda Internacional, Takeda México, Pfizer Internacional y regional, Janssen Cilag internacional y México. Es líder de opinión y ponente para Farmasa, Ferring y Farmasa Schwabe. Asesor de investigación para UCB México. Ha recibido recursos para estudios de investigación de los laboratorios Shire, Bristol Myers Squib, Pfizer Takeda y Celgene.
David Andrade: No tiene conflicto de intereses.
Josué Barahona-Garrido ha sido ponente para Janssen, Eurofarma, Asofarma, MD Pharma y AB Biotics.
Sócrates Bautista: No tiene conflicto de intereses.
Francisco Bosques-Padilla: Es ponente para laboratorios Abbvie, Takeda, Janssen, Celltrion.
Juan de Paula: Es ponente para laboratorios Abbvie y Takeda.
María T. Galiano: Es ponente para laboratorios Abbvie, Takeda y Janssen.
Beatriz Iade: Es ponente para los laboratorios Abbvie, Takeda. Ha recibido recursos para estudios de investigación de Abbvie.
Fabián Juliao-Baños: Es ponente para laboratorios Abbvie, Takeda, Pfizer, Celltrion.
Guillermo Otoya: No tiene conflictos de intereses.
Flavio Steinwurz: Es ponente para laboratorios Abbvie, Takeda, Janssen, Pfizer.
Esther Torres ha recibido donativos educativos y de investigación para la Universidad de Puerto Rico de AbbVie, Takeda, Tigenix y Bristol Myers Squibb.
Guillermo Veitia: Es ponente de Abbvie, Ferring, Janssen y Takeda.
Manuel Barreiro-de Acosta es miembro del Advisory Board, líder de opinión y/o ponente MSD, AbbVie, Janssen, Kern Pharma, Celltrion, Takeda, Gillead, Celgene, Pfizer, Ferring, Faes Farma, Shire Pharmaceuticals, Dr. Falk Pharma, Chiesi, Gebro Pharma, Adacyte y Vifor Pharma.