Desde la publicación de las guías de diagnóstico y tratamiento del estreñimiento crónico (EC) en México de la Asociación Mexicana de Gastroenterología en el 2011 se han producido avances significativos en el conocimiento de la epidemiología, fisiopatología, diagnóstico y tratamiento del EC.
ObjetivosPresentar una revisión consensuada del estado actual de los conocimientos sobre el EC que actualice e integre las nuevas evidencias científicas.
MétodosTres coordinadores generales realizaron una revisión de la bibliografía de enero del 2011 a enero del 2017. Con base en esta, se elaboraron 62 enunciados los cuales fueron enviados para su revisión a 12 expertos nacionales. Los enunciados fueron votados utilizando el sistema Delphi en 3 rondas de votaciones (2 electrónicas y una presencial) y calificados de acuerdo con el sistema GRADE. Aquellos que alcanzaron un acuerdo >75% fueron considerados en este consenso.
Resultados y conclusionesEl presente consenso consta de un total de 42 enunciados que actualizan la información sobre el EC y complementan la información que no había sido incluida en las guías previas. Para cada enunciado se presenta la fuerza de la recomendación y el grado de la evidencia. Se provee de una definición actualizada del EC y del EC funcional (EF), y del estreñimiento inducido por opioides (EIO). Se mencionan las estrategias diagnósticas con base en los métodos diagnósticos disponibles, y se emiten recomendaciones con respecto al tratamiento que incluye la evidencia del papel de la dieta y el ejercicio, la fibra, los laxantes, los nuevos fármacos (como prucaloprida, lubiprostona, linaclotida, plecanitida), la terapia de biorretroalimentación y la cirugía.
Significant advances have been made in the knowledge and understanding of the epidemiology, pathophysiology, diagnosis, and treatment of chronic constipation, since the publication of the 2011 guidelines on chronic constipation diagnosis and treatment in Mexico from the Asociación Mexicana de Gastroenterología.
AimsTo present a consensus review of the current state of knowledge about chronic constipation, providing updated information and integrating the new scientific evidence.
MethodsThree general coordinators reviewed the literature published within the time frame of January 2011 and January 2017. From that information, 62 initial statements were formulated and then sent to 12 national experts for their revision. The statements were voted upon, using the Delphi system in 3 voting rounds (2 electronic and one face-to-face). The statements were classified through the GRADE system and those that reached agreement >75% were included in the consensus.
Results and conclusionsThe present consensus is made up of 42 final statements that provide updated knowledge, supplementing the information that had not been included in the previous guidelines. The strength of recommendation and quality (level) of evidence were established for each statement. The current definitions of chronic constipation, functional constipation, and opioid-induced constipation are given, and diagnostic strategies based on the available diagnostic methods are described. The consensus treatment recommendations were established from evidence on the roles of diet and exercise, fiber, laxatives, new drugs (such as prucalopride, lubiprostone, linaclotide, plecanatide), biofeedback therapy, and surgery.
El estreñimiento crónico (EC) es una condición muy frecuente que afecta a la población general y que impacta la calidad de vida de los sujetos que la padecen. En el año 2010 la Asociación Mexicana de Gastroenterología reunió a un grupo de expertos que elaboró las «Guías de diagnóstico y tratamiento del estreñimiento crónico en México» y cuyos resultados se publicaron en la Revista de Gastroenterología de México en el año 20111. Desde entonces, nacional e internacionalmente se ha generado información relevante respecto a la epidemiología, fisiopatología, pruebas diagnósticas, calidad de vida y eficacia de nuevos fármacos, algunos de los cuales han llegado recientemente o estarán disponibles en un futuro en nuestro país. Por tal motivo, en enero del 2017, la Asociación Mexicana de Gastroenterología convocó a un grupo de expertos para que realizaran una revisión sobre los avances en diversos aspectos del EC, se evaluara la calidad de la evidencia y se establecieran recomendaciones de utilidad para la comunidad médica.
Así pues, el objetivo del consenso mexicano sobre el EC es el de proveer un documento sobre la epidemiología, el diagnóstico y el tratamiento del EC en adultos. Estas recomendaciones están basadas en una extensa revisión de la literatura y en la opinión consensuada de especialistas.
MétodosSe utilizó el proceso Delphi2 para el desarrollo del consenso. Los pasos principales de este proceso fueron los siguientes: a) selección del grupo de consenso; b) identificación de áreas de importancia clínica; c) revisión sistemática de la literatura para identificar la evidencia de apoyo a los enunciados; d) elaboración de enunciados; e) rondas de votación anónima por vía electrónica con discusión y análisis de resultados, corrección y modificación de enunciados.
Se designaron 3 coordinadores generales del consenso (ALC, ECA y JMRT) y se invitó a 12 expertos sobre el tema quienes aceptaron participar en la elaboración de este documento. Los coordinadores generales realizaron una búsqueda exhaustiva en las siguientes bases de datos: CENTRAL (The Cochrane Central Register of Controlled Trial), MEDLINE (PubMed), EMBASE (Ovid), LILACS, CINAHL, Biomed Central y World Health Organization International Clinical Trials Registry Platform (ICTRP). La búsqueda comprendió el período del 1 de enero de 2010 al 31 de diciembre de 2016. Los criterios de búsqueda incluyeron los términos «constipation», «functional constipation», combinados con los siguientes términos: «epidemiology», «incidence», «prevalence», «pathophysiology», «inflammation», «microbiota», «diagnosis», «differential diagnosis», «treatment», «dyssynergia», «therapy», «management», «review», «guidelines» y «meta-analysis» así como los términos equivalentes en español. Toda la bibliografía se puso a disposición de los miembros del consenso para que se pudiera revisar en cualquier momento a lo largo del proceso.
Posteriormente, los coordinadores generales elaboraron 62 enunciados los cuales se sometieron a una primera votación anónima vía electrónica (del 2 al 11 de enero de 2017) cuya finalidad fue evaluar la redacción y el contenido. Los participantes del consenso emitieron su voto considerando las siguientes respuestas: a) totalmente de acuerdo, b) parcialmente de acuerdo, c) incierto, d) parcialmente en desacuerdo, y e) totalmente en desacuerdo.
Terminada la primera votación, los coordinadores realizaron las modificaciones correspondientes a cada enunciado de acuerdo con los resultados y comentarios de los participantes. Aquellos enunciados que alcanzaron un acuerdo total >75% se mantuvieron y los que tuvieron un desacuerdo total >75% se eliminaron. Los enunciados que tuvieron <75% de acuerdo total y <75% de desacuerdo total se revisaron y restructuraron. Además, a cada uno de los nuevos enunciados se les estableció un grado de recomendación y se evalúo la calidad de la evidencia para sustentar dicha recomendación empleando el sistema Grading of Recommendations Assessment, Development, and Evaluation (GRADE)3. En el sistema GRADE, la calidad de la evidencia no se califica únicamente con base en el diseño o la metodología de la investigación, sino que se juzga en función de una pregunta claramente planteada con relación a una variable de desenlace también claramente formulada4. Sobre estas bases, la evidencia puede ser alta, moderada, baja o muy baja. Además, el sistema GRADE establece la fuerza de las recomendaciones en fuerte o débil, a favor o en contra de la intervención o del enunciado. El sistema GRADE se expresa empleando un código que usa letras mayúsculas para referirse a la calidad de la evidencia, seguidas de un índice numérico para indicar la fuerza de la recomendación a favor o en contra de la intervención o enunciado. El código del sistema GRADE se muestra en la tabla 1.
Clasificación de la calidad de la evidencia y de la fuerza de las recomendaciones de acuerdo con el sistema GRADE
| Calidad de la evidencia | Código |
|---|---|
| Alta | A |
| Moderada | B |
| Baja | C |
| Muy baja | D |
| Fuerza de la recomendación | Código |
|---|---|
| Fuerte a favor de la intervención | 1 |
| Débil a favor de la intervención | 2 |
| Débil en contra de la intervención | 2 |
| Fuerte en contra de la intervención | 1 |
Fuente: modificado de Oñate-Ocaña y Ochoa-Carrillo4.
Los enunciados revisados y calificados de acuerdo con el sistema GRADE se sometieron a una segunda votación anónima por vía electrónica (del 30 de enero al 6 de febrero de 2017) y los resultados se presentaron el día 9 de marzo de 2017 en una reunión presencial realizada en la ciudad de Boca del Río, Veracruz. En esta reunión, los enunciados que obtuvieron un acuerdo >75% fueron ratificados. Aquellos enunciados que no hubiesen alcanzado un 75% de acuerdo en las votaciones previas se discutieron con la finalidad de tratar de llegar a un acuerdo o, en caso contrario, eliminarlos; y se volvieron a votar (3.a votación).
Una vez acordados todos los enunciados que formarían parte del consenso, los coordinadores elaboraron el presente manuscrito final, el cual fue revisado y aprobado por todos los miembros del consenso.
ResultadosDe forma inicial los coordinadores elaboraron 62 enunciados. En la primera votación electrónica 12 enunciados (27%) fueron eliminados por no alcanzar consenso. De tal forma que la segunda votación electrónica se realizó sobre 45 enunciados. De acuerdo con los resultados de la segunda votación para la reunión presencial, un enunciado (2%) se eliminó, 24 (54%) se presentaron para ratificar y 20 (44%) para volverse a votar. A la votación final presencial asistieron 14 de los 15 miembros del consenso (93%), y de los 45 enunciados finales en esta votación se eliminaron 2 enunciados, se fusionaron 2 enunciados y se agregó un nuevo enunciado, de tal forma que el consenso final consta de 42 enunciados. A continuación, se presentan los enunciados finales y los resultados de dicha votación.
Definición1. El estreñimiento crónico (EC) se define como la disminución en la frecuencia de las evacuaciones, aumento en la consistencia de las heces, así como la dificultad para expulsarlas. Estas características deben tener al menos 3 meses de evolución.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor del enunciado (totalmente de acuerdo: 100%).
El término «estreñimiento» puede tener diferentes significados y variar entre individuos ya que depende principalmente de cómo el sujeto percibe su hábito intestinal. Sin embargo, la mayoría de los pacientes con estreñimiento refieren uno o más de los siguientes síntomas: evacuaciones duras o en escíbalos, poco frecuentes (<3 por semana), difíciles de expulsar y/o síntomas que incluyen la sensación de evacuación incompleta, sensación de bloqueo anal al momento de la evacuación o la asistencia con maniobras digitales para lograr la evacuación5. En un estudio realizado en nuestro país en 1,041 sujetos en población abierta se encontró que el síntoma que define mejor el estreñimiento es la sensación de pujo y/o esfuerzo para evacuar (47%), seguido de evacuaciones duras o en escíbalos (27%), frecuencia inferior a la deseada (8%), cantidad escasa (8%), y sensación de evacuación incompleta (5%)6.
Respecto al tiempo de evolución, diversos estudios epidemiológicos, consensos y guías internacionales (incluyendo el Consenso latinoamericano para el EC)7-9 coinciden en que estos síntomas deben estar presentes al menos durante 3 meses para considerar que es una condición crónica.
Epidemiología2. La prevalencia de EC oscila entre el 2.4 y el 22.3%. Un metaanálisis de los estudios mexicanos mostró una prevalencia del 14.4%. No existen datos sobre la incidencia en México.
Calidad de la evidencia y fuerza de la recomendación: C1 fuerte a favor del enunciado (totalmente de acuerdo: 100%).
Si se toma en cuenta la percepción del paciente respecto a la prevalencia de EC se estima que puede afectar entre el 1.9 y el 27.2% de la población general10,11. En México, varios estudios han demostrado que la prevalencia de EC varía entre el 2.4 y el 22.3%6,12-14. En las guías previas para el tratamiento del EC en México, dicha información se evaluó a manera de metaanálisis y se estimó que la prevalencia de EC en la población mexicana es del 14.4% (IC 95%: 12.6-16.6)1.
Pocos estudios han evaluado la incidencia acumulada, pero se calcula que es de aproximadamente el 17% en un período de 12 años15. En México, no existen estudios respecto a la incidencia.
3. Desde el punto de vista clínico, el EC se considera secundario cuando es consecuencia de alteraciones metabólicas, neurológicas, lesiones estructurales o por medicamentos. Cuando se han excluido otras causas se considera que se trata de estreñimiento primario, idiopático o funcional (EF).
Calidad y fuerza de la evidencia: B1 fuerte a favor del enunciado (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
Frecuentemente los síntomas de EC pueden ser manifestación de otras enfermedades o estar asociados al consumo de medicamentos1. A esto se le denomina EC secundario1,6,9. En la tabla 2 se enlistan una serie de enfermedades y medicamentos que pueden ocasionar EC secundario.
Causas secundarias de estreñimiento
| Medicamentos | Trastornos metabólicos |
|---|---|
| Analgésicos (opiáceos) | Diabetes mellitus |
| Anticolinérgicos | Hipotiroidismo |
| Antiespasmódicos | Hipercalcemia |
| Antipsicóticos | Hipocalemia |
| Antiparkinsonianos | Hipomagnesemia |
| Antidepresivos tricíclicos | Uremia |
| Anticonvulsivos | Porfiria |
| Antiácidos que contienen aluminio | Intoxicación por metales pesados |
| Antihipertensivos | Panhipopituitarismo |
| Calcioantagonistas | |
| Alfa metildopa | |
| Suplementos de hierro y calcio | |
| Diuréticos |
| Trastornos anorrectales y colónicos | Trastornos psiquiátricos |
|---|---|
| Enfermedad hemorroidal | Trastornos de la alimentación (bulimia-anorexia) |
| Fisura anal | Depresión |
| Diverticulitis | Trastornos de somatización |
| Proctitis postradiación | |
| Neoplasias malignas |
| Trastornos neurológicos | Otras |
|---|---|
| Esclerosis múltiple | Miopatías |
| Lesiones medulares | Amiloidosis |
| Enfermedad de Parkinson | Escleroderma |
| Enfermedad vascular cerebral | Trastornos cognitivos |
| Inmovilidad prolongada |
Recientemente se ha establecido que el uso crónico de opioides puede causar, exacerbar o asociarse al EC8. En la actualidad se estima que el 5% de los adultos en Estados Unidos están siendo tratados con opiáceos por más de 3 meses debido a causas no relacionadas con el cáncer; y de este grupo, entre el 40 y el 90% experimentan síntomas de EC16,17. A este respecto, aunque el grupo de expertos de Roma IV considera que los efectos inducidos por los opioides en el tracto gastrointestinal no se deben considerar como «nuevos» trastornos funcionales sino más bien como efectos secundarios, este grupo ahora incluye un nuevo trastorno independiente dentro de los trastornos intestinales denominado estreñimiento inducido por opioides (EIO). Este término se utiliza para describir a aquellos pacientes cuyos síntomas de estreñimiento aparecen o empeoran cuando inician, cambian o aumentan el consumo de opioides. Esta entidad presenta un comportamiento epidemiológico creciente en países como Estados Unidos, y es susceptible a tratarse con medicamentos específicos (ver la sección de tratamiento).
Si se excluye una causa secundaria y en ausencia de datos de alarma, se considera que el estreñimiento es primario, idiopático o EF.
4. Desde el punto de vista fisiopatológico, el EF puede clasificarse en estreñimiento con tránsito lento, defecación disinérgica (DD) y estreñimiento con tránsito normal.
Calidad y fuerza de la evidencia: B1 fuerte a favor del enunciado (totalmente de acuerdo: 100%).
El EF debe considerarse esencialmente un trastorno de la motilidad colorrectal o de los mecanismos asociados a la defecación, y su fisiopatología puede ser multifactorial8.
En la actualidad puede clasificarse en 3 subgrupos: 1) estreñimiento con tránsito colónico lento, 2) estreñimiento asociado a DD y 3) estreñimiento con tránsito colónico normal (EF)18,19. Es importante mencionar que además puede existir una sobreposición entre estos subgrupos.
Entre las alteraciones fisiopatológicas descritas en el estreñimiento con tránsito lento se incluyen: disminución en el número de las contracciones colónicas propagadas de alta amplitud20,21, aumento no coordinado de la actividad motora del colon distal22, alteraciones en el número de neuronas en los plexos mientéricos que expresan la sustancia P (un neurotransmisor excitatorio)23, disminución en la producción de neurotransmisores inhibitorios como óxido nítrico y péptido intestinal vasoactivo24, y disminución en el número de las células intersticiales de Cajal25.
La DD, disfunción o disinergia del piso pélvico, o estreñimiento por obstrucción del tracto de salida, es resultado de alteraciones motoras y sensitivas en los mecanismos relacionados con la defecación26. La falla para evacuar se debe a la incapacidad para coordinar adecuadamente los músculos abdominales y del piso pélvico durante la defecación. Otros factores que contribuyen son la presencia de dolor anal secundario a fisuras en la región perianal, intususcepción, rectocele, descenso excesivo del piso pélvico e historia de abuso físico y/o sexual27.
En los pacientes con EF y tránsito normal, se ha asociado a alteraciones de la sensibilidad rectal (especialmente hiposensibilidad)28 o a alteraciones en la percepción de la frecuencia y consistencia en las evacuaciones. Si el paciente tiene dolor abdominal relacionado con la defecación (mejora o empeora), el paciente puede clasificarse como síndrome de intestino irritable con estreñimiento (SII-E)8. Aunque habitualmente el SII-E y el EF se consideran trastornos diferentes, es importante destacar que de acuerdo con los nuevos criterios de Roma IV estas 2 entidades también pueden representar una misma enfermedad que se manifiesta en un espectro de continuidad.
5. El sexo femenino, el envejecimiento, el bajo consumo de líquidos, de fibra y la baja actividad física son factores de riesgo para EF.
Calidad y fuerza de la evidencia. Sexo femenino y envejecimiento: B1 fuerte a favor del enunciado. Bajo consumo de líquidos, fibra y baja actividad física: C2 débil a favor del enunciado (totalmente de acuerdo: 80%; parcialmente de acuerdo: 20%).
En prácticamente todos los estudios epidemiológicos respecto al EF se ha demostrado que el sexo femenino es un factor predisponente para EF. Por ejemplo, Queiroz y de Gouveia29, en una revisión sistemática, demostraron que en 11 de 11 estudios el ser mujer confiere un riesgo (de 2 hasta 3 veces comparado con los hombres) para padecer EF. Múltiples factores pueden explicar la mayor prevalencia de estreñimiento en mujeres, como por ejemplo: factores hormonales, conformación anatómica diferente del piso pélvico, embarazo, mayor prevalencia de prolapso urogenital y trauma obstétrico, entre otros30.
El segundo factor más frecuentemente asociado al estreñimiento es el envejecimiento31. Por ejemplo, de acuerdo con un estudio realizado en los Estados Unidos, el 26% de las mujeres y el 16% de los hombres mayores de 65 años tienen estreñimiento, pero esto se puede incrementar hasta en un 34 y 26%, respectivamente, después de los 84 años32. Aún más, en pacientes residentes de asilos hasta el 50% de los sujetos padecen estreñimiento y el 74% puede utilizar laxantes de forma diaria33. Los mecanismos asociados al EC y el envejecimiento incluyen: disminución en el número de neuronas de los plexos mientéricos, incremento en depósito de colágeno en el colon izquierdo alterando así su distensibilidad y sensibilidad, atrofia de los músculos del piso pélvico, neuropatías degenerativas y mayor consumo de medicamentos que producen estreñimiento secundario31.
Algunos estudios epidemiológicos han demostrado que un consumo bajo de fibra (<10g al día) y la poca ingesta de agua (<1,882ml al día) son factores asociados al estreñimiento34. Si bien la evidencia es más limitada e incluso existen resultados controversiales, algunos estudios han mostrado que el estreñimiento se asocia al sedentarismo (RM 1.25; IC 95%: 1.17-1.34) y actividad física insuficiente (RM 1.26; IC 95%: 1.16-1.36)35-37.
6. Se ha demostrado que el EF deteriora la calidad de vida de los individuos que lo padecen.
Calidad y fuerza de la evidencia: B1 fuerte a favor del enunciado (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
Uno de los aspectos que más afecta a los sujetos que padecen EF es la calidad de vida en todas sus dimensiones cuando se compara con sujetos sanos38,39. Se ha demostrado que hasta el 80% de los pacientes con EF refieren que esta condición afecta su estado de salud en general, en el 55% afecta su dieta, en el 41% interfiere con el apetito, el 35% reporta alteraciones del sueño y hasta el 32% ve afectado su desempeño laboral40.
En México, un estudio realizado por Ruiz-López y Coss-Adame39 en pacientes con SII-E y EF utilizando los cuestionarios PAC-QOL y SF-36 demostraron que la calidad de vida de los pacientes mexicanos con síntomas de estreñimiento es menor, especialmente en los pacientes que presentan SII-E.
7. Los costos por la atención del EF son elevados. No existen datos en México.
Calidad y fuerza de la evidencia: B1 fuerte a favor del enunciado (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
Se estima que alrededor del 30% de los sujetos que presentan EC buscarán consulta médica en algún momento41. En Estados Unidos, por ejemplo, el EC es responsable de más de 2.5 millones de visitas médicas y de 92,000 hospitalizaciones al año42. Si consideramos que a un 85% de estos pacientes se les prescribe un laxante en algún momento, los costos estimados para 1994 fueron de 840 millones de dólares42. En una revisión sistemática reciente se estima que los costos directos en Estados Unidos varían entre $1,912 y $7,522 dólares anuales por paciente43. En Europa los costos por atención médica en el primer año de padecer EC pueden variar entre 310 y 845€44. Respecto a los costos indirectos, existen muy pocos estudios y resultan difíciles de estimar. En México no existen estudios respecto a los costos directos e indirectos por atención del EF.
Diagnóstico8. El diagnóstico de EF se realiza con base en criterios clínicos (Roma IV) y cuando sea necesario con pruebas complementarias.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor del enunciado (totalmente de acuerdo: 79%; parcialmente de acuerdo: 21%).
El EF es un síndrome clínico que presenta diferentes síntomas, los cuales se expresan de manera variable en los individuos, de acuerdo con diversos factores, como la localización geográfica, la dieta y la actividad física, entre otros. Los criterios clínicos son de gran utilidad para el diagnóstico de EF, a la vez que ayudan a estandarizar poblaciones de pacientes para ser incluidos en ensayos clínicos45. Los criterios de Roma, actualmente en su versión IV, son los más utilizados para el diagnóstico de EF8.
Existen cuestionarios para la evaluación del EF, sin embargo, es importante destacar que ninguno es capaz de identificar subtipos de estreñimiento ya que para esto se requiere una adecuada exploración física y estudios fisiológicos adicionales (ver más adelante)46,47.
No existe un panel de estudios mínimos necesarios para el diagnóstico de EF. El uso de pruebas de función tiroidea, calcio, búsqueda de sangre oculta en heces, debe ser realizado ponderando su utilidad en cada caso, cuando el clínico lo considere necesario, ya que el rendimiento diagnóstico de estas pruebas no ha sido evaluado de manera prospectiva48.
9. Los pictogramas de la forma de las evacuaciones (Escala de Bristol [EB]) son instrumentos útiles para clasificar el tipo de hábito intestinal y tienen una buena correlación con la velocidad de tránsito intestinal.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la recomendación (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
Los pictogramas de la forma de las evacuaciones o la EB es un método que ha sido considerado como el instrumento más fidedigno para evaluar el tránsito colónico en comparación con los síntomas49. En un inicio, su función principal fue proveer al clínico y al paciente de una herramienta confiable para esclarecer el tipo de patrón defecatorio (p.ej., normal vs. diarrea), haciendo una correlación con el tránsito colónico50,51. Posteriormente, se evaluó para caracterizar el patrón de las evacuaciones demostrando que era un método reproducible y confiable52. Estos hallazgos permitieron que la EB se propusiera como una herramienta útil para clasificar a los pacientes con SII en subtipos (diarrea, mixto y estreñimiento)8. Estudios subsecuentes han correlacionado la EB con el tránsito con marcadores radiopacos y con la cápsula de motilidad inalámbrica para medir la velocidad del tránsito colónico. Se ha observado una moderada correlación con el tránsito colónico al ser comparado con la cápsula de motilidad inalámbrica (r=0.61) y los marcadores (r=0.45)53.
En la actualidad, la EB es un método fácil de emplear y permite un mejor entendimiento entre el médico y el paciente, además de que se utiliza en ensayos clínicos para evaluar la efectividad de las intervenciones terapéuticas. Es importante mencionar que idealmente esta escala debe emplearse cuando el paciente no esté tomando ningún medicamento (laxante o antidiarreico) que potencialmente altere el tránsito intestinal.
10. El examen de la región anorrectal y el tacto rectal son evaluaciones indispensables en el EF.
Calidad de la evidencia y fuerza del enunciado: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 100%).
La evaluación de la región anorrectal es indispensable para el abordaje inicial en el diagnóstico del paciente con EC y debe ser incluida rutinariamente en todos los casos. Encuestas realizadas han demostrado que el tacto rectal es una evaluación que no se enseña de manera rutinaria a alumnos de pregrado e incluso pocos especialistas se sienten con la experiencia suficiente para realizar adecuadamente esta maniobra54,55.
La revisión de la región anorrectal debe ser sistemática, iniciando con una adecuada inspección en búsqueda de cicatrices, lesiones dermatológicas, paquetes hemorroidales externos y realizar una adecuada exposición de los pliegues anales en toda la circunferencia en búsqueda de fisuras. Además, esta maniobra debe ser dinámica y pedir al paciente que contraiga voluntariamente el esfínter, lo que puede revelar la incapacidad para contraer o la existencia de un ano entreabierto. Posteriormente se pide al paciente que puje (maniobra defecatoria), lo que permite observar el descenso perineal (normal de 1-3cm), y así descartar prolapso hemorroidal y prolapso rectal, entre otros56. Se realiza una evaluación sensorial de la región anal, utilizando un cotonete que se desliza en todos los cuadrantes del ano, lo que desencadena un reflejo de contracción. Su ausencia puede hacer sospechar lesión radicular significativa.
El tacto rectal permite evaluar la presión en reposo, pero además, al realizar maniobras dinámicas como la contracción y la maniobra defecatoria, se puede evaluar el incremento de la presión, la relajación del esfínter anal y el músculo puborrectal. Estudios han comparado el tacto rectal por un experto con la manometría anorrectal y han determinado una detección correcta del 86% para la presión en reposo, del 88% para una adecuada contracción y del 82% para alteración de la relajación del piso pélvico57. Esta prueba tiene una sensibilidad y una especificidad del 75 y 87%, respectivamente, así como un valor predictivo positivo del 97% para el diagnóstico de disinergia defecatoria57,58. Se ha tratado de estandarizar la realización del tacto rectal diseñando escalas para evaluar este método diagnóstico. El método DRESS (sistema de puntuación para la evaluación del examen digital rectal, por sus siglas en inglés) se basa en una escala visual análoga de 0 a 5 puntos que correlaciona adecuadamente con la presión en reposo y la maniobra de contracción obtenida de la manometría anorrectal59.
11. La evaluación con colonoscopia en pacientes con síntomas de EF se recomienda en presencia de síntomas/signos de alarma, mayores de 50 años o con historia familiar de cáncer.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 100%).
Se ha referido anteriormente que el costo por la atención a pacientes con EC es alto. Parte de estos costos se originan de realizar pruebas diagnósticas que pueden tener un costo alto, como los estudios endoscópicos60. La colonoscopia es un método de diagnóstico utilizado de manera amplia en pacientes con EF y con características especiales, en particular para excluir cáncer de colon. Estudios epidemiológicos han mostrado que el estreñimiento es un síntoma frecuente en pacientes con cáncer de colon, lo que da pie a recomendar el uso de esta estrategia diagnóstica en grupos seleccionados de pacientes61,62. Basado en estudios que evalúan el rendimiento diagnóstico de la colonoscopia en pacientes con EC, se ha demostrado que la tasa de detección de neoplasias es similar comparado con sujetos asintomáticos que acuden a escrutinio de cáncer de colon después de los 50 años63. En ausencia de datos de alarma, el rendimiento de la colonoscopia en la detección de cáncer de colon es bajo64,65.
Así pues, el consenso recomienda que la realización de un estudio de colonoscopia sea basado en la presencia de otros datos de alarma, además del estreñimiento, en poblaciones de riesgo como son aquellas con estreñimiento de inicio después de los 50 años de edad o con historia familiar de cáncer de colon. No se aconseja realizar este método de diagnóstico en sujetos estreñidos sin otros datos de alarma.
12. Se recomienda la realización de estudios fisiológicos (p.ej., manometría anorrectal, prueba de expulsión de balón, defecografía, tránsito colónico) en pacientes con EF con síntomas persistentes a pesar de tratamiento médico.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 100%).
No existe consenso para la definición de pacientes EF con falla al tratamiento. Muchos pacientes persisten con síntomas probablemente debido a la falta de apego al tratamiento. Por ejemplo, en población pediátrica se ha descrito que el apego al tratamiento después de un mes es de solo el 38%, mientras que a los 6 meses disminuye al 30%66. Por lo tanto, el primer paso, previo a la realización de pruebas diagnósticas, es evaluar el tipo de tratamiento y el apego al mismo.
Una vez descartadas causas secundarias y tras no presentar respuesta sintomática adecuada a un reto con fibra y laxantes, se propone la realización de estudios fisiológicos67,68. No existe un consenso con relación a qué estudio realizar de manera inicial en la evaluación de pacientes con EF y esto puede depender de la disponibilidad y experiencia en la realización de estas pruebas26,69. Por ejemplo, la Asociación Americana de Gastroenterología recomienda en pacientes con EF empezar con una manometría anorrectal68.
13. La prueba de expulsión con balón es útil en el abordaje inicial de pacientes con sospecha de disinergia defecatoria.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
La prueba de expulsión del balón es considerada una prueba rápida, reproducible y económica para ayudar al diagnóstico de estreñimiento y DD. Dependiendo de la técnica utilizada se determina como anormal si el balón no es expulsado entre 1-5min70. Se ha descrito que esta prueba en DD tiene una sensibilidad del 87.5% y una especificidad del 89%, con un valor predictivo negativo del 97%71. En el estudio de validación más grande realizado hasta el momento (286 pacientes y 40 controles), Chiarioni et al.72 demostraron que esta prueba tiene una alta correlación con la manometría anorrectal y la electromiografía, y que el límite superior normal debe ser de 2min. Estos autores recomiendan utilizar una sonda de Foley de 16Fr y llenarla con 50ml de agua a temperatura ambiente y poner al paciente a defecar en posición sentada. Sin embargo, se han descrito variaciones en la técnica en la posición (decúbito lateral izquierdo o sentado), con o sin tracción, diferentes volúmenes de aire o agua insuflados, y al momento no existe consenso universal de cómo realizar esta prueba73.
Por otra parte, se debe aceptar que incluso sujetos asintomáticos pueden no expulsar el balón, a la vez que algunos pacientes con DD pueden ser capaces de llevar a cabo su expulsión46,74.
Ya que la prueba de expulsión del balón está ampliamente disponible, su costo es muy bajo y fácil de realizar, el presente consenso recomienda realizar esta prueba para la evaluación de la función anorrectal en conjunto con otras investigaciones cuando se sospecha de DD.
14. La manometría anorrectal es el mejor método de diagnóstico para confirmar la sospecha de DD, ya que permite determinar alteraciones de la relajación del piso pélvico o falta de propulsión rectal.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 100%).
Al momento, la manometría anorrectal es el mejor método para confirmar el diagnóstico de DD ya que provee de una evaluación exhaustiva relacionada con la presión, sensibilidad y distensibilidad75,76. Aunque existen otros métodos para la evaluación de la función anorrectal, la evidencia para determinar la presencia de DD es de moderada a baja y se emplean como instrumentos complementarios en la evaluación de estos pacientes (ver más adelante)77.
Así pues, el consenso considera que la manometría anorrectal es el mejor método para la evaluación de pacientes con EF y sospecha de DD.
15. La manometría anorrectal permite clasificar los tipos de DD. Las técnicas y tipos de catéteres de manometría (perfusión, estado sólido, alta resolución o definición) utilizados influyen en su rendimiento diagnóstico.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
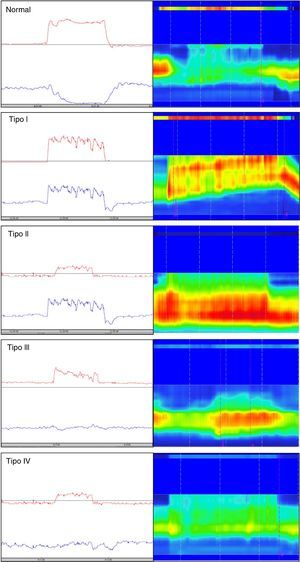
Se han descrito diferentes tipos de disinergia, que dependen de la existencia de alteraciones en las fuerzas propulsivas o bien de alteraciones en la relajación de las estructuras del esfínter anal (relajación menor del 20%). Además, los criterios actuales de Roma IV reconocen que esta clasificación es útil e incluso puede tener implicaciones terapéuticas78. Tradicionalmente, utilizando manometría anorrectal convencional se han definido 4 subtipos de DD (fig. 1) que incluyen las posibles combinaciones de alteraciones en la propulsión y en la relajación79. Estos 4 subtipos se han caracterizado con manometría anorrectal de alta resolución, haciendo más evidente el tipo de patrón (fig. 1).
Clasificación de la defecación disinérgica de acuerdo con el patrón manométrico. Del lado izquierdo se representan los trazos de manometría anorrectal convencional y del lado derecho los de manometría de alta resolución. La línea roja en la manometría convencional representa la presión intrarrectal y la línea azul la presión anal durante la maniobra de pujo defecatorio. Como se observa, los tipos I y III se caracterizan por contracción paradójica o ausencia de relajación del esfínter anal, mientras que los tipos II y IV se caracterizan por debilidad o ausencia en la propulsión rectal. En los trazos de manometría de alta resolución se aprecian 2 bandas de color, una superior (rectal) delgada y una inferior gruesa (anal), donde los colores más intensos representan mayor presión y los colores más tenues menor presión.
La manometría convencional puede realizarse con catéteres de estado sólido o de perfusión. Estos últimos tienen el inconveniente de que requieren la técnica de extracción por etapas o pull-through, es decir, la inserción completa y a profundidad del catéter y su retiro paulatino para identificar las zonas con incremento de presión para cada uno de los sensores. Recientemente se ha incorporado la tecnología de alta resolución, igualmente en estado sólido y perfusión, que obvia la necesidad de realizarla técnica de extracción por etapas o pull-through al contar con un mayor número de sensores, además de que permite una mejor caracterización topográfica de la región anorrectal80. Sin embargo, utilizando esta técnica se ha descrito un mayor número de falsos positivos para DD, probablemente debido a la existencia de más sensores y a la ausencia de parámetros específicamente diseñados para esta nueva tecnología. Por último, se ha incorporado la tecnología de alta definición, que es capaz de realizar una evaluación circunferencial de la topografía de la presión del esfínter anal y generar mediante un programa de cómputo especializado la reconstrucción de un mapa en 3 dimensiones81,82.
Es muy importante mencionar que independientemente del tipo de sistema empleado es imprescindible que se cuente con los valores de normalidad, se estandarice la prueba y sea realizada por expertos en la obtención e interpretación de los datos.
16. El diagnóstico de DD requiere la confirmación mediante manometría anorrectal y de un estudio adicional, como la prueba de expulsión con balón, defecografía o marcadores radiopacos.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
La presencia per se de un patrón manométrico con disinergia, no necesariamente diagnostica DD. Como se mencionó anteriormente, la presencia de un patrón manométrico compatible con disinergia puede depender de la posición del paciente al realizar la prueba y del tipo de equipo empleado. Además, por otra parte, se ha descrito que estos patrones manométricos pueden ser también consecuencia de alteraciones estructurales del piso pélvico, como por ejemplo rectocele83. Por lo tanto, para establecer adecuadamente el diagnóstico de DD es necesario que el paciente tenga EF que no responda a medidas de tratamiento convencional con un patrón disinérgico, asociado a una de las siguientes características: 1) incapacidad de expulsar el balón (menos de 2min), 2) retención de 5 o más marcadores radiopacos observados en una radiografía abdominopélvica a las 120h después de tomar una cápsula con 24 marcadores, y 3) retención de más del 50% de bario en defecografía8. Es importante resaltar que todas estas pruebas son complementarias y no mutuamente excluyentes.
17. La defecografía convencional y por resonancia magnética identifican alteraciones anatómicas y variaciones de la dinámica pélvica en pacientes seleccionados con EF. Estas carecen de estandarización y están poco disponibles.
Calidad de la evidencia y fuerza de la recomendación: B2 débil a favor de la recomendación (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
La defecografía es útil para identificar alteraciones anatómicas y de la dinámica del piso pélvico (p.ej., rectocele, intususcepción) que están presentes en algunos pacientes con EF84. La identificación de estas anormalidades es relevante, ya que puede llevar a un cambio en la estrategia de tratamiento. Sin embargo, es importante destacar que no existe estandarización de la técnica y su disponibilidad es limitada. Por otra parte, es importante mencionar que la defecografía puede ser normal en entre un 10 y un 75% de los pacientes con DD, y hasta en un 77% de los casos se pueden reportar hallazgos que no se correlacionan con los síntomas85.
La defecografía por resonancia magnética se ha utilizado recientemente en el estudio de problemas funcionales y anatómicos del piso pélvico. La principal ventaja de la resonancia magnética es que ofrece una visión más adecuada de las estructuras anatómicas aledañas y permite identificar en conjunto con mayor certidumbre problemas de la dinámica del piso pélvico86,87. Sin embargo, se carece de estandarización de la técnica y su disponibilidad es aún más limitada.
Así pues, el consenso considera que la defecografía es un estudio complementario para evaluar la función anorrectal que debe ser utilizada en conjunto y no de manera aislada para el diagnóstico de pacientes con estreñimiento y DD.
18. La medición del tránsito colónico mediante métodos validados apoya el diagnóstico de estreñimiento con tránsito lento.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la recomendación (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
Existen diferentes métodos para la evaluación del tránsito colónico en pacientes con EF. El método más accesible y económico es mediante los marcadores radiopacos. Existen variaciones con la metodología para el tránsito con marcadores. En la técnica de Hinton se administra una cápsula con 24 marcadores y se toma una radiografía de abdomen y pelvis a las 120h. El tener ≥5 marcadores en dicho tiempo hace el diagnóstico de tránsito colónico lento88. El otro método es el de Metcalf, que incluye la administración de una cápsula con 24 marcadores cada 24h por 3 días y realizar una radiografía abdominopélvica los días 4 y 7; si la sumatoria de los marcadores observados en ambas radiografías es ≥68, entonces se establece el diagnóstico de tránsito colónico lento89. La cápsula de motilidad inalámbrica es una tecnología que incorpora un sensor de pH, uno de temperatura y otro de presión. Con esta tecnología se establece como tránsito colónico lento si tiene ≥59h90. La cápsula de motilidad es un método que permite la evaluación del vaciamiento gástrico y tránsito del intestino delgado. Está limitada por el costo y la disponibilidad.
El tránsito con radioisótopos por gammagrafía está solo disponible en un centro a nivel mundial y solo se ha utilizado con fines de investigación91.
Una alta proporción de pacientes (2 de cada 3) con DD presentan tránsito colónico lento, por lo que no se aconseja realizar de primera instancia la investigación del tránsito colónico en sujetos con pobre respuesta al tratamiento médico, pues no influye en el tratamiento inicial si estos presentan DD. Es entonces cuando la evaluación del tránsito colónico lento es un estudio complementario en la evaluación de los pacientes con EF92.
19. La manometría colónica y el baróstato son métodos utilizados en pacientes altamente seleccionados y con fines de investigación.
Calidad de la evidencia y fuerza de la recomendación: C2 débil a favor de la recomendación (totalmente de acuerdo: 100%).
La manometría colónica y el baróstato son técnicas que se emplean en la evaluación de pacientes con EF de tránsito lento, especialmente en casos seleccionados en los que se propone la resección del colon para el tratamiento de la inercia colónica. La manometría colónica evalúa el patrón de contractilidad del colon en reposo, posterior a una comida estandarizada en cuanto a su contenido calórico, e incluso se evalúa tras un reto de tratamiento como la neostigmina o prucaloprida93. Puede realizarse por pocas horas (estacionaria) o de manera ambulatoria (24h).
El baróstato es utilizado para evaluar la sensibilidad, capacitancia y distensibilidad del recto o segmentos del colon, con o sin la asociación de la manometría colónica94. Mientras la manometría evalúa la contractilidad fásica, esta prueba evalúa la contractilidad tónica del colon. Estas tecnologías solo están disponibles en pocos centros, lo que limita su aplicabilidad y no se consideran como parte del abordaje diagnóstico estándar del paciente con EF.
TratamientoMedidas higiénico-dietéticas20. En el tratamiento del EF, el ejercicio físico se recomienda ya que puede acelerar el tránsito intestinal.
Calidad de la evidencia y fuerza de la recomendación: C2 débil a favor de la intervención (totalmente de acuerdo: 100%).
Como se mencionó en el enunciado 5, el sedentarismo y la falta de ejercicio predisponen a EF. Existe evidencia que demuestra que el ejercicio mejora el tránsito intestinal y los síntomas de estreñimiento95,96. Por ejemplo, en un estudio en el que 43 sujetos fueron aleatorizados a mantener su actividad física regular o a realizar caminata intensa por 30 minutos durante 12 semanas se demostró que el número de criterios de Roma II disminuyeron de 2.7 a 1.7 (p<0.05) y el tránsito colónico total se redujo de 17.5 a 9.6h (p<0.05)96. La mayoría de los estudios son pequeños y con sesgos metodológicos, por lo que se requieren más y mejores estudios para elucidar el efecto real y los mecanismos de acción del ejercicio en el estreñimiento. Sin embargo, es indudable que el ejercicio tiene un efecto positivo en la salud.
21. Se debe recomendar a los pacientes que adopten un horario regular, adquirir una postura adecuada y disponer de tiempo suficiente para defecar.
Calidad de la evidencia y fuerza de la recomendación: D2 débil a favor de la intervención (totalmente de acuerdo: 100%).
Una defecación apropiada requiere una adecuada coordinación rectoanal. Para lograr esto es importante adoptar una postura correcta (favoreciendo la apertura del ángulo rectoanal) y realizar una maniobra de pujo sin esfuerzo excesivo, además de aprovechar los momentos de mayor actividad motora del colon (p.ej., al despertar o después de la ingesta de alimentos)97. Se ha demostrado que una postura en cuclillas se asocia con una defecación más rápida y con menor esfuerzo que la postura sentada98. En un estudio realizado en nuestro país en 343 adultos sanos y 347 pacientes con EF, se demostró mediante pictogramas que el 98% de los sujetos sanos adoptan posturas favorables durante la defecación comparado con solo el 71% de los pacientes con EF (p<0.05)99. Recientemente, se ha demostrado que el inclinarse mientras se está sentado, «postura del pensador», favorece la apertura del ángulo rectoanal, lo cual se ha demostrado mediante cinedefecografía100.
Respecto al tiempo para evacuar, un estudio en 518 adultos demostró que el 53% de esta población lee o juega cuando va al baño, y que el 55% de estos pasan más de 5min en el baño y el 24% informó padecer enfermedad hemorroidal. Incluso se demostró una asociación estadísticamente significativa entre mayor tiempo en el baño y enfermedad hemorroidal (p<0.000006)101.
A pesar de la evidencia presentada son necesarios más estudios para evaluar de forma adecuada el efecto de las posturas y del horario en los pacientes con EF.
22. En pacientes con una ingesta baja de fibra se recomienda el consumo de alimentos con alto contenido o suplementos, ya que estos pueden aumentar la frecuencia de las evacuaciones. La ingesta de líquidos (1.5 a 2l por día) puede mejorar el estreñimiento y potenciar los efectos de la fibra en la dieta y en los suplementos.
Calidad de la evidencia y fuerza de la recomendación. Alimentos ricos en fibra: C2 débil a favor de la intervención. Suplementos de fibra: B1 fuerte a favor de la intervención. Ingesta de líquidos: C2 débil a favor de la intervención (totalmente de acuerdo: 100%).
El consumo de fibra, mediante alimentos ricos en esta o suplementos, puede acelerar el tránsito intestinal ya que se sabe que el aumento en la formación de bolo estimula la peristalsis colónica102. Además, la retención de líquido que provoca la fibra es útil en disminuir la consistencia y favorecer la evacuación de las heces103.
Muy pocos estudios han evaluado el consumo de alimentos ricos en fibra para el tratamiento del estreñimiento. En un estudio con 40 pacientes con EF que fueron aleatorizados a recibir 50g de ciruelas 2 veces al día o 11g de Psyllium 2 veces al día por 3 semanas, se demostró que el consumo de ciruelas fue mejor para aumentar el número de evacuaciones espontáneas completas (EEC) (3.5±0.2 vs. 2.8±0.2, p=0.006) y la consistencia de las evacuaciones (3.2 vs. 2.8, p=0.02)104. En otro estudio con 33 pacientes y 20 controles sanos se demostró que el consumo de 2 kiwis al día durante 4 semanas mejoró el número de EEC comparado con su basal (2.2±2.6 vs. 4.4±4.6, p=0.013), los síntomas de estreñimiento (p=0.02) y aceleró el tránsito intestinal (p=0.003)105.
Respecto a los suplementos de fibra, varios metaanálisis han evaluado sus efectos benéficos106,107. El metaanálisis más reciente que evaluó 7 ensayos clínicos controlados (ECC) demostró que el 77% de los que recibieron suplementos de fibra respondieron en comparación con el 44% de los que recibieron placebo (riesgo relativo [RR] de éxito de 1.71, IC 95%: 1.20-2.42; p=0.003), y se estimó un número necesario a tratar (NNT) de 3 (IC 95%: 2.6-3.4)108. La fibra incrementó la frecuencia de las evacuaciones (p=0.03) y disminuyó la consistencia de las heces (p=0.02). Es importante destacar que los ECC incluidos en este metaanálisis son muy heterogéneos ya que evalúan diferentes tipos de fibra (p.ej., Psyllium, inulina, salvado de trigo) y dosis (10-22.5g/día), así como períodos de tiempo que varían de 2 a 8 semanas. Seis de los 7 estudios incluyeron fibra considerada como soluble y uno solo fibra insoluble (salvado de trigo). La fibra más estudiada es Psyllium plantago, una fibra fermentable con solubilidad intermedia109. La evidencia para recomendar goma guar, pectina, metilcelulosa y policarbófilo es limitada y se necesitan más estudios para evaluar su eficacia en EF110.
La evidencia sugiere que el efecto terapéutico de la fibra es mayor cuando se consumen más de 15g al día34. Sin embargo, es muy importante mencionar que en algunos pacientes la fibra dietética o los suplementos pueden agravar los síntomas asociados al estreñimiento, como distensión abdominal y flatulencias, por lo que la dosis recomendada va a depender de la tolerancia de cada paciente34.
Se recomienda el consumo de 1.5 a 2l de agua al día, ya que esto puede potenciar el efecto de la fibra y disminuir sus efectos secundarios111,112.
Tratamiento farmacológico23. En los pacientes con EF que no responden a las medidas iniciales como ejercicio, dieta alta en fibra o suplementos, y/o consumo abundante de líquidos, se recomienda utilizar tratamientos farmacológicos.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la intervención (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
Debido a los efectos del EF sobre la calidad de vida de los individuos que lo padecen, es recomendable utilizar tratamiento farmacológico en aquellos pacientes que han fallado a las medidas iniciales. Existen múltiples fármacos que han demostrado ser más eficaces que el placebo, y la elección de este debe individualizarse (tabla 3).
Nivel de recomendación de la terapia farmacológica en estreñimiento crónico
| Intervención | Calidad de la evidencia | Fuerza de la recomendación | NNT |
|---|---|---|---|
| Medidas higiénico-dietéticas | |||
| Ejercicio | C2 | Débil a favor | – |
| Postura adecuada | D2 | Débil a favor | – |
| Horario regular | D2 | Débil a favor | – |
| Alimentos ricos en fibra | C2 | Débil a favor | – |
| Suplementos de fibra | B1 | Fuerte a favor | 3 |
| Ingesta de 1.5 a 2l de líquidos | C2 | Débil a favor | – |
| Tratamiento farmacológico | |||
| Polietilenglicol | A1 | Fuerte a favor | 3 |
| Lactulosa | B1 | Fuerte a favor | 4 |
| Sales de magnesio | D2 | Débil a favor | – |
| Laxantes estimulantes (picosulfato,bisacodilo) | B1 | Fuerte a favor | 3 |
| Laxantes emolientes (glicerina, parafina líquida, aceites minerales) | D1 | Fuerte en contra | – |
| Tegaserod | B1 | Fuerta a favor | 4 |
| Prucaloprida | B1 | Fuerta a favor | 5 |
| Lubiprostona | A1 | Fuerte a favor | 4 |
| Linaclotida | A1 | Fuerte a favor | 6 |
| Plecanatida | B1 | Fuerte a favor | – |
| Elobixibat | B2 | Débil a favor | – |
| Probióticos | B2 | Débil a favor | – |
| Bifidobacterium lactis HN019 | |||
| B. lactis DN-173 010 | |||
| Lactobacillus casei Shirota | |||
| Escherichia coli Nissle 1917 | |||
| Sinbióticosa | D2 | Débil a favor | – |
| Colchicina | D2 | Débil a favor | – |
| Enemas y/o supositorios | D2 | Débil en contra | – |
| Medicina alternativa | D1 | Fuerte en contra | – |
| PAMORAb | |||
| Naloxegol | A1 | Fuerte a favor | 4 |
| Metilnaltrexona | B1 | Fuerte a favor | 3 |
| Alvimopán | B2 | Débil a favor | 5 |
| Tratamiento no farmacológico | |||
| Terapia de biorretroalimentación | A1 | Fuerte a favor | 2 |
| Toxina botulínica | D2 | Débil a favor | – |
| Tratamiento quirúrgico | C2 | Débil a favor | – |
NNT: número necesario a tratar; PAMORA: antagonistas de los receptores μ-opioides con acción periférica.
Dos combinaciones se han evaluado: una con fructooligosácaridos (FOS) y B. longum NCIMB 30182, B. breve NCIMB 30180, L. casei NCIMB1 30185, L. rhamnosus NCIMB 30188, L. acidophilus NCIMB 30184, L. bulgaricus NCIMB 30186 y S. thermophilus NCIMB 30189; y la otra con FOS y B. lactis HN019, L. paracasei Lpc-37, L. rhamnosus HN001, y L. acidophilus NCFM.
24. El polietilenglicol es el laxante osmótico más estudiado en EF y ha demostrado que incrementa la frecuencia y mejora la consistencia de las evacuaciones.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la intervención (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
El polietilenglicol (PEG 3350) es un polímero orgánico que ejerce su actividad osmótica de manera proporcional al número de monómeros que lo forman, es inerte metabólicamente, no es metabolizado ni degradado por las bacterias colónicas, e interactúa con agua en solución para aumentar la presión osmótica. Existen múltiples estudios que demuestran la efectividad del PEG sobre el placebo, lactulosa y otros laxantes en el tratamiento del EF113-118. En un metaanálisis reciente119, se evaluaron 19 estudios (9 con PEG solo, 8 con PEG más electrólitos, y 2 estudios comparando PEG vs. PEG más electrólitos) y se demostró que la administración de PEG (con y sin electrólitos) incrementa el número de evacuaciones por semana y disminuye la consistencia de las evacuaciones. De acuerdo con la revisión de Cochrane de 2010120, el PEG es mejor que la lactulosa en aumentar la frecuencia de las evacuaciones, disminuir su consistencia y la necesidad de laxantes de rescate. Se ha estimado un NNT de 3 (IC 95%: 2-4) y la mayoría de los estudios tienen menor sesgo y heterogeneidad que los de otros fármacos. Los efectos secundarios reportados son poco frecuentes y los más comunes son dolor abdominal y cefalea. Aunque la mayor parte de los estudios tienen seguimientos menores de 6 meses, la efectividad del PEG parece no disminuir después de este tiempo. La dosis recomendada es de 17g de PEG diluido en al menos 250ml de agua.
25. La lactulosa es un laxante osmótico que incrementa la frecuencia y mejora la consistencia de las evacuaciones en EF.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la intervención (totalmente de acuerdo: 100%).
La lactulosa es un disacárido sintético que no puede ser hidrolizado por la lactasa intestinal. Una vez en el colon es hidrolizada por las bacterias fermentándola en ácido láctico, fórmico y acético. Estos ácidos orgánicos acidifican las heces, forzando la evacuación121. Su efecto aparece en las primeras 24 a 72h. En los ensayos clínicos aleatorizados contra placebo se ha demostrado superioridad en mejoría de la consistencia y la frecuencia de las evacuaciones, así como menor número de impactaciones fecales122,123.
El NNT estimado para lactulosa es 4 (IC 95%: 2-7). Sin embargo, como se mencionó anteriormente en la revisión de Cochrane, PEG es superior a lactulosa. Debido a que la lactulosa no se absorbe sistémicamente, se considera un fármaco muy seguro en niños y en mujeres embarazadas, considerándose en este grupo de pacientes como el tratamiento de primera línea124. Es importante destacar que esta capacidad de fermentarse en la luz colónica es la responsable de efectos adversos como cólicos, flatulencias, dolor y distensión abdominal que a veces son poco tolerables en algunos pacientes, lo que limita su uso.
26. Las sales de magnesio son útiles en el paciente con estreñimiento agudo asociado a inmovilización, y no deben usarse de manera crónica ya que producen hipermagnesemia, especialmente en pacientes con falla renal.
Calidad de la evidencia y fuerza de la recomendación: D2 débil a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
El magnesio se encuentra en varias preparaciones de laxantes, incluyendo hidróxido de magnesio (leche de magnesia), sulfato de magnesio, y citrato de magnesio, y debido a que estas sales se absorben mínimamente ejercen un efecto osmótico, con una acción muy rápida (6h). Su eficacia ha sido demostrada en pacientes con períodos de inmovilización, relacionados con la admisión en unidades de terapia intensiva durante períodos cortos125. Existe un solo estudio sobre el uso crónico de leche de magnesia por más de 8 semanas en pacientes mayores de 65 años y los resultados son controversiales126. Debido a su potencial toxicidad renal no se recomienda su uso por períodos prolongados, ni en pacientes con depuración renal anormal. Se han descrito efectos cardiovasculares asociados a la hipermagnesemia, como hipotensión, bradiarritmias y trastornos de la conducción127.
27. Los laxantes estimulantes como bisacodilo o picosulfato de sodio pueden utilizarse durante períodos cortos en pacientes con EF que no respondieron al tratamiento con formadores de bolo o laxantes osmóticos.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la intervención (totalmente de acuerdo: 100%).
Se denominan laxantes estimulantes aquellos compuestos que de forma directa provocan un incremento de la peristalsis colónica y favorecen la secreción de agua y electrólitos. El picosulfato y el bisacodilo son difenilmetanos que pertenecen a esta clase de laxantes.
El bisacodilo es un éster del ácido diacético que es hidrolizado en el intestino delgado por esterasas endógenas a su forma libre. Aunque en estudios previos no controlados con placebo no se había demostrado efecto benéfico en EC, en un estudio doble ciego, aleatorizado, paralelo y controlado con placebo con 55 pacientes, el uso de bisacodilo 10mg al día aumentó de manera significativa el número de evacuaciones (1.8 vs. 0.95 al día, p=0.0061), la consistencia (p<0.0001) y el puntaje de mejoría global comparado con placebo128. En otro estudio realizado por Kamm et al. se demostró que el uso de bisacodilo durante 4 semanas en pacientes con EF no nada más mejoraba la frecuencia y la consistencia de las heces, sino también la calidad de vida de los pacientes129,130.
El picosulfato de sodio es una prodroga que es hidrolizada a su forma libre por enzimas bacterianas, por lo que se vuelve activo en el colon después de que la flora bacteriana lo transforme en la misma molécula activa que el bisacodilo. En un estudio alemán multicéntrico aleatorizado, doble ciego, paralelo y controlado con placebo, la administración de picosulfato se asoció a un porcentaje mayor de pacientes con >3 movimientos intestinales por semana (51.1% vs. 18%, p<0.0001), un aumento de >1 movimiento espontáneo adicional por semana (65.6% vs. 32.3%, p<0.0001), un mayor número de pacientes presentando su primera evacuación dentro de las primeras 24h (69% vs. 53%) y una mayor calidad de vida131. El NNT con el uso de bisacodilo y picosulfato se estima en 3 (IC 95%: 2-3.5).
Los efectos secundarios más comunes de los difenilmetanos son dolor cólico, meteorismo y desequilibrio hidroelectrolítico, aunque también se han informado erupciones cutáneas, síndrome de Stevens-Johnson, reacciones parecidas al lupus y enteropatía con pérdida de proteínas.
No existe evidencia para recomendar el uso de otros laxantes estimulantes como las antraquinonas (p.ej., senna, cáscara sagrada, hojas de sen) en pacientes con EF. Este grupo de medicamentos puede ser útil para el estreñimiento ocasional y en períodos cortos. Los efectos secundarios establecidos de este grupo de medicamentos son reacciones alérgicas, desequilibrio hidroelectrolítico y melanosis coli. La melanosis coli o pseudomelanosis coli es debida a depósito de lipofuscina y otros pigmentos en los macrófagos. La mayor parte de los pacientes desarrollan tolerancia, requiriendo aumentar la dosis de manera progresiva. No existe evidencia de que su uso crónico cause megacolon o cáncer colorrectal48,132.
28. La evidencia para recomendar el uso de laxantes emolientes o lubricantes (docusato de sodio, parafina, glicerina, aceites minerales) en EF es muy limitada.
Calidad de la evidencia y fuerza de la recomendación: D1 fuerte en contra de la intervención (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
Este grupo de laxantes tienen un efecto detergente y ablandan las heces. Los estudios con docusato son limitados (solo 2) y han mostrado resultados conflictivos, por lo que no se recomienda su uso para el tratamiento del EF133,134.
La parafina líquida parece ser más efectiva que el placebo en aumentar la frecuencia de movimientos intestinales, aunque la experiencia se limita a población pediátrica. Debido a que no hay estudios en EF con parafina líquida no es posible dar un grado de recomendación. Existe una combinación de lactulosa con parafina en gel, y con base en el único estudio disponible sobre ello no es posible emitir una recomendación al respecto135,136. No existen estudios con relación al uso de aceite mineral, glicerina y aceite ricinoleico en el tratamiento del EF, y considerando sus efectos a largo plazo, como son malabsorción de vitaminas liposolubles, riesgo de broncoaspiración en edades extremas, reacciones de cuerpo extraño incluyendo neumonía lipoide, e incontinencia anal, no recomendamos su uso137.
29. El tegaserod es un agonista no selectivo de receptores 5-HT4 con eficacia demostrada en pacientes con EF que mejora la frecuencia y consistencia de las evacuaciones. Su uso se ha asociado a eventos cardiovasculares graves, por lo que en México se recomienda en mujeres menores de 55 años sin factores de riesgo cardiovascular.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la intervención (totalmente de acuerdo: 86%; parcialmente de acuerdo: 14%).
El tegaserod es un agonista selectivo de receptores de 5-HT4 sin actividad sobre receptores 5-HT3 que en múltiples ensayos clínicos demostró su eficacia en EF y SII-E. De acuerdo con la revisión de Cochrane en EF138, el RR de ser respondedor considerando el número de evacuaciones por semana con 12mg de tegaserod es de 1.54 (IC 95%: 1.35-1.75) comparado con 0.6 (IC 95%: 0.42-0.78) con el placebo. La mejoría de síntomas como distensión abdominal, consistencia de las evacuaciones y pujo no es consistente en los estudios evaluados, por lo que su eficacia clínica se considera como modesta. En marzo del 2007, la Administración de Medicamentos y Alimentos de Estados Unidos (FDA, por sus siglas en inglés) restringió la comercialización del tegaserod por el incremento de la incidencia de eventos cardiovasculares. Este nexo fue poco claro, por lo que en México la Comisión Federal para la Protección contra Riesgos Sanitarios (COFEPRIS) decidió no suspender su comercialización en el país y solo restringió su uso a pacientes sin riesgo cardiovascular (mujeres menores de 55 años, sin hipertensión y sin hipercolesterolemia)139.
30. La prucaloprida es un agonista selectivo de receptores 5-HT4 que mejora el número y la consistencia de las evacuaciones, así como la calidad de vida, y disminuye la necesidad de laxantes.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la intervención (totalmente de acuerdo: 100%).
Prucaloprida es un agonista altamente selectivo de receptores serotoninérgicos 5-HT4 intestinales, por lo que tiene menor afinidad por la proteína hERG, que está relacionada con los efectos cardiovasculares adversos de los otros receptores de 5-HT4, como el tegaserod. Múltiples estudios han demostrado su eficacia sobre el placebo y, por ejemplo, un metaanálisis de 16 estudios140 en 3,943 pacientes mostró que es eficaz ya que incrementa la frecuencia y la consistencia de las evacuaciones espontáneas completas en todas sus dosis (1, 2 y 4mg). En otro metaanálisis de 6 estudios, se evaluó su eficacia por sexo y se demostró que es eficaz tanto en hombres como en mujeres para producir al menos 3 evacuaciones espontáneas completas con mayor frecuencia que el placebo (27.8% vs. 13.2%, RM 2.68, IC 95%: 2.16-3.33, p=0.001)141. Además, los estudios han demostrado que los pacientes se encuentran satisfechos con el tratamiento y la calidad de vida mejora significativamente (medida mediante el cuestionario PAC-QOL) cuando reciben prucaloprida142-144. En un análisis de seguimiento de los 3 estudios pivote142-144 en los que se dejó tratamiento continuo (hasta 18 meses) a los pacientes que habían respondido durante 12 semanas, se demostró que el 40-50% de los pacientes no tuvieron necesidad de consumir laxantes145. Se estima que el NNT para prucaloprida es de 5 (IC 95%: 4-8).
Sin embargo, en un estudio reciente se demostró que el uso de 2mg de prucaloprida durante 24 semanas no es superior al placebo para producir al menos 3 evacuaciones espontáneas completas por semana (25.1% vs. 20.7%, p=0.36)146. De acuerdo con el análisis realizado por Ford et al.147 en las guías del Colegio Americano de Gastroenterología para el manejo del SII y el EC, y tomando en cuenta la heterogeneidad de los estudios publicados, se considera que prucaloprida tiene una recomendación fuerte a favor de su uso, pero que la evidencia es moderada. Una recomendación similar fue emitida recientemente en las guías de práctica clínica sobre el manejo del EC en España148.
Los efectos adversos más comúnmente reportados son cefalea y diarrea, y es importante recalcar que su uso en pacientes mayores de 65 años ha demostrado ser seguro sin producir alteraciones electrocardiográficas ni en los signos vitales.
31. La lubiprostona es un activador de los canales de cloro del epitelio intestinal que mejora la frecuencia de las evacuaciones, la consistencia de las heces y la calidad de vida en pacientes con EF.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
Este medicamento es un ácido graso bicíclico que actúa activando los canales de cloro (ClC2) de la membrana apical intestinal promoviendo así la secreción intestinal de agua. En el estudio pivote de Johanson et al.149 el cual fue multicéntrico, doble ciego, aleatorizado y controlado con placebo, 242 pacientes fueron asignados a 24μg de lubiprostona o placebo 2 veces al día por 4 semanas. Los 120 pacientes tratados con lubiprostona reportaron un mayor promedio de evacuaciones espontáneas a la semana 1 en comparación con placebo (5.69 vs. 3.46, p=0.0001), efecto que permaneció en las semanas 2, 3 y 4. Los efectos secundarios más frecuentes fueron náuseas (31.7%) y cefalea (11.7%). En todos los estudios posteriores y de acuerdo con un metaanálisis de 9 ensayos con un total de 1,468 sujetos que recibieron lubiprostona y 841 que recibieron placebo, se ha demostrado que lubiprostona mejora significativamente la intensidad de los síntomas de estreñimiento, la consistencia de las evacuaciones y la calidad de vida150. Se estima que el NNT con lubiprostona es de 4 (IC 95%: 3-6)151.
Los efectos adversos reportados como náuseas, vómito y diarrea son comunes (incidencia variable del 2 al 75%), pero la presencia de efectos adversos serios que obligan la suspensión del fármaco es menor del 5%. Se desconoce cuál es el mecanismo por el cual el fármaco produce náuseas y vómito. Es importante mencionar que, hasta el momento, la lubiprostona aún no se encuentra disponible en nuestro país.
32. La linaclotida es un agonista de los receptores de guanilatociclasa que aumenta la frecuencia de las evacuaciones, mejora la consistencia de las heces, disminuye el esfuerzo para evacuar y mejora la calidad de vida.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
La linaclotida es un péptido sintético de 14 aminoácidos que se une al receptor de la guanilatociclasa tipo C (GC-C) en la superficie de los enterocitos, aumentando la secreción intestinal de agua y electrólitos, además de tener un efecto antinociceptivo152. Si bien este medicamento en su dosis de 290μg al día ha demostrado su eficacia para el tratamiento del SII-E, recientemente ha sido aprobado por la FDA para el tratamiento del EF, con una dosis de 145μg al día. Esta dosis ya se encuentra disponible en nuestro país. En un metaanálisis de los 3 estudios pivote de linaclotida en EF con 1,662 pacientes se demostró que el RR para alcanzar la variable primaria de éxito (más de 3 evacuaciones espontáneas completas por semana durante más del 75% del tiempo de tratamiento) fue de 3.80 (IC 95%: 2.20-6.55) con linaclotida al compararlo con el placebo153-156. Además, se ha demostrado que linaclotida mejora la consistencia de las evacuaciones, el esfuerzo para evacuar y otros síntomas asociados al estreñimiento, así como la calidad de vida. Se ha estimado que el tiempo promedio para alcanzar una primera evacuación espontánea después de una dosis de 145μg de linaclotida es de 12.5h comparado con 28.1h con placebo (p<0.05)157. El NNT se estima en 6 (IC 95%: 5-8).
El evento adverso más común es la diarrea, que se presenta en entre el 14-16% comparado con el 5% con el placebo, pero la diarrea severa que lleve a suspensión del tratamiento se presenta en el 4.8% de los casos153-157. El RR para desarrollar diarrea se estima en 3.08 (IC 95%: 1.27-7.48), con un número necesario para dañar (NND) de 12 (IC 95%: 7-38.5).
33. La plecanatida es un análogo de la uroguanilina que aumenta la frecuencia de las evacuaciones y mejora la consistencia de las heces, así como los síntomas asociados al estreñimiento.
Calidad de la evidencia y fuerza de la recomendación: B1 fuerte a favor de la intervención (totalmente de acuerdo: 100%).
La plecanatida es un péptido de 16 aminoácidos que actúa como análogo de la uroguanilina, y que una vez que se une al receptor de GC-C estimula la secreción de agua hacia la luz intestinal, lo que disminuye la consistencia de las heces favoreciendo su evacuación. Al igual que linaclotida, se ha descrito que plecanatida tiene efectos antinociceptivos158. Existe un ensayo fase III, multicéntrico, donde se ha evaluado el efecto de 3 o 6mg de plecanatida durante 12 semanas comparado con placebo en 1,394 pacientes con EF159. En este estudio se encontró que los pacientes que recibieron plecanatida (3 o 6mg) tuvieron una mejor respuesta (>3 evacuaciones espontáneas completas durante las 12 semanas de tratamiento) comparado con placebo (21, 19.5 y 10.2%, p=0.001). También se demostró que la plecanatida (3 o 6mg) aumentó significativamente el número de evacuaciones espontáneas por semana comparado con placebo (3.2, 3.1 y 1.3 p=0.001). El efecto adverso más común fue diarrea en el 5.9% de los pacientes que recibieron 3mg, en el 5.7% de los que recibieron 6mg y en el 1.3% de los del grupo placebo.
Este fármaco no se encuentra disponible en nuestro país.
34. Algunas cepas específicas de probióticos y algunos sinbióticos parecen ser benéficos en EF ya que aumentan la frecuencia de las evacuaciones y mejoran la consistencia de las heces. No existe evidencia para recomendar el uso aislado de prebióticos.
Calidad de la evidencia y fuerza de la recomendación. Probióticos: B2 débil a favor de la intervención. Sinbióticos: D2 débil a favor de la intervención (totalmente de acuerdo: 100%).
Se ha demostrado que la administración de probióticos específicos en pacientes con EF acelera el tránsito intestinal y aumenta la frecuencia de evacuaciones. Existen 3 metaanálisis: el primero incluyó 14 estudios aleatorizados y controlados con un total de 1,182 pacientes160, el segundo contó con 11 estudios y un total de 464 pacientes161, y el tercero analizó el SII-E y el EF, con un total de 245 pacientes162, además de una revisión sistemática que incluyó 5 ensayos clínicos en 266 adultos163.
En el primer metaanálisis se incluyeron 10 estudios donde se evaluó la frecuencia de las evacuaciones como objetivo primario de la intervención con probióticos y se demostró que, en comparación con los grupos controles, la administración de cepas específicas de probióticos incrementa en 1.3 (IC 95%: 0.7-1.9, p<0.0001, I2=90%) la frecuencia de evacuaciones por semana (p=0.00001), siendo la cepa de Bifidobacterium lactis la que favoreció un mayor incremento de 1.5 (IC 95%: 0.7-2.3, p=0.0003)160. La consistencia de las evacuaciones se evaluó en 11 estudios con base en la EB y se observó un cambio en la consistencia de heces duras a heces blandas (RR 0.55; IC 95%: 0.27-0.82, p=0.0001, I2=80%). En el análisis por subgrupos, B. lactis mejoró en mayor medida la consistencia de las evacuaciones. También se ha demostrado que el tiempo de tránsito colónico disminuye en un promedio de 12.4h (IC 95%: –2.5 a –22.3, p=0.01, I2=23%), después de la administración de B. lactis HN019 (2 ensayos) y B. lactis DN-173 010 (3 ensayos)160-163, sobre todo a nivel de rectosigmoides. En el metaanálisis de Ford et al.162 se incluyó un número limitado de ensayos clínicos en sujetos con EF y se concluyó que el uso de probióticos, prebióticos y sinbióticos tiene un valor incierto en EF. La revisión sistemática de Chmielewska y Szajewska163 mostró un efecto favorable en adultos estreñidos del tratamiento con B. lactis DN-173 010, Lactobacillus casei Shirota y Escherichia coli Nissle 1917 en la frecuencia y consistencia de las evacuaciones.
Existen solo 2 estudios de sinbióticos en EF164,165. De forma global, los 2 estudios incluyeron a 166 pacientes; en uno se administró una combinación de fructooligosacáridos (FOS) y 7 probióticos (Bifidobacterium longum NCIMB 30182, Bifidobacterium breve NCIMB 30180, L. casei NCIMB1 30185, Lactobacillus rhamnosus NCIMB 30188, Lactobacillus acidophilus NCIMB 30184, Lactobacillus bulgaricus NCIMB 30186 y Streptococcus thermophilus NCIMB 30189) y en el otro una combinación de FOS y 4 probióticos (B. lactis HN019, Lactobacillus paracasei Lpc-37, L. rhamnosus HN001, y L. acidophilus NCFM) durante 4 semanas. De acuerdo con el metaanálisis de Ford et al.162, los sinbióticos pueden tener un efecto benéfico en el EF ya que el RR de falla a la respuesta fue de 0.78 (IC 95%: 0.67-0.92).
Aunque en los metaanálisis se muestra el beneficio de los probióticos y sinbióticos en EF, todos enfatizan el hecho del alto riesgo de sesgo y la heterogeneidad, por lo que son cautelosos en sus recomendaciones.
35. Existe evidencia escasa que muestra que la colchicina mejora los síntomas de estreñimiento en pacientes con tránsito colónico lento.
Calidad de la evidencia y fuerza de la recomendación: D2 débil a favor de la intervención (totalmente de acuerdo: 100%).
Existen medicamentos que entre sus efectos secundarios causan diarrea, como la colchicina, la cual está indicada para tratar ataques agudos de gota. Al menos 2 estudios han evaluado el uso de colchicina en EF con resultados favorables166,167. En un estudio cruzado, doble ciego y aleatorizado en 16 pacientes con 4 semanas de seguimiento, la administración de colchicina 0.6mg TID aumentó la frecuencia, aceleró el tránsito colónico, y redujo el dolor y el meteorismo en pacientes con estreñimiento166. En el otro estudio, 60 pacientes fueron aleatorizados a recibir 1mg de colchicina al día o placebo durante 8 semanas y evaluaron la mejoría sintomática con el cuestionario KESS (Knowles Eccersley Scott Symptom). Al final de los 2 meses el puntaje de KESS en los pacientes que recibieron colchicina fue de 11.67±3.91 vs. 18.66±3.72 en los pacientes que recibieron placebo (p=0.0001)168. Si bien los estudios demuestran eficacia con colchicina, son estudios con muestras pequeñas y los resultados deben tomarse con reserva.
36. No existe evidencia para recomendar el uso crónico de enemas o supositorios en pacientes con EF.
Calidad de la evidencia y fuerza de la recomendación: D2 débil en contra de la intervención (totalmente de acuerdo: 100%).
Frecuentemente, los pacientes con EF refractario y con síntomas de bloqueo anorrectal utilizan laxantes rectales que incluyen supositorios y enemas que contienen monosustancias o combinaciones de agentes que actúan aumentando la secreción de agua hacia el recto. El efecto de estos medicamentos depende de la cantidad de líquido aplicado, de la presión intraluminal, de la temperatura del enema, y de las sustancias adicionales. El agente más utilizado es la glicerina, pero también pueden contener fosfatos, sorbitol, bisacodilo o solución salina168. Si bien se podrían utilizar por períodos cortos, no hay estudios que apoyen su uso por lo que consideramos que no se deberían utilizar en EF.
37. No existe evidencia para recomendar el uso de medicina alternativa o complementaria como acupuntura, herbolaria, moxibustión o lavados colónicos en el tratamiento del EC.
Calidad de la evidencia y fuerza de la recomendación: D1 fuerte en contra de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
La medicina complementaria se usa con frecuencia en los pacientes con EF y la evidencia que apoya esta medida es nula o escasa. En una revisión narrativa del 2015169 se encontró que la acupuntura es el método más usado, seguido de la herbolaria. Si bien existen 11 estudios con acupuntura, los resultados son muy heterogéneos y sesgados, por lo que, aunque pudiera ser útil, es difícil emitir una recomendación169. Respecto a la medicina herbolaria, 21 estudios se pueden considerar de adecuada calidad, pero al igual que la acupuntura existe gran heterogeneidad170. No existe evidencia respecto al uso de moxibustión, masajes y lavados colónicos. Este tipo de terapias pueden asociarse a complicaciones graves que incluyen, entre otras, la ulceración y perforación del colon171.
38. El uso de elobixibat, un inhibidor del transporte de ácidos biliares a nivel ileal, incrementa la frecuencia de evacuaciones en pacientes con EF.
Calidad de la evidencia y fuerza de la recomendación: B2 débil a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
El elobixibat es un inhibidor del transportador ileal de ácidos biliares que tiene efectos secretores y motores a nivel colónico172. Existen 3 estudios que han evaluado el elobixibat en EF, demostrando que es capaz de acelerar el tránsito intestinal, aumentar la frecuencia y disminuir la consistencia de las evacuaciones173-175. En el estudio más grande realizado por Chey et al.174, 190 pacientes fueron aleatorizados a recibir 5, 10 o 15mg de elobixibat o placebo una vez al día durante 8 semanas. Al término del estudio se demostró que el número de evacuaciones aumentó a 1.7 (IC 95%: 0.7-2.8) con el placebo comparado con 2.5 (IC 95%: 1.5-3.5), 4.0 (IC 95%: 2.9-5.0), y 5.4 (IC 95%: 4.4-6.4) con 5, 10mg (p<0.002), y 15mg (p<0.001) de elobixibat, respectivamente. De igual manera, la distensión abdominal y el pujo disminuyeron con elobixibat comparado con placebo. El efecto adverso más común fue diarrea (2-13%).
39. Los antagonistas de los receptores μ-opioides con acción periférica (PAMORA) como el naloxegol, la metilnaltrexona, y el alvimopán han demostrado ser eficaces para el tratamiento del estreñimiento inducido por opioides (EIO). Sin embargo, estos medicamentos no están aún disponibles en nuestro país.
Calidad de la evidencia y fuerza de la recomendación. Naloxegol: A1 fuerte a favor de la intervención. Metilnaltrexona: B1 fuerte a favor de la intervención. Alvimopán: B2 débil a favor de la intervención (totalmente de acuerdo: 100%).
Los PAMORA se han convertido en el tratamiento de elección para el EIO. El más estudiado de estos ha sido el naloxegol, un polímero conjugado de la naloxona con polietilenglicol que no cruza la barrera hematoencefálica176-180. En los estudios más grandes (KODIAC 04 y KODIAC 05), donde se incluyeron 1,352 con EIO sin cáncer, se demostró que la respuesta con 25mg de naloxegol después de 12 semanas se presentó en el 44% de los pacientes comparados contra el 29% de los pacientes que recibieron placebo (p=0.001)179. El fármaco demostró acortar el tiempo para lograr la primera evacuación e incrementó el número de días con evacuaciones espontáneas completas comparadas con placebo. Los efectos secundarios más frecuentes son dolor abdominal (10-19%) y diarrea (7-9%)177-180.
La metilnaltrexona es otro PAMORA que, igual que el naloxegol, cruza muy poco la barrera hematoencefálica y tiene pocos efectos secundarios en el tracto digestivo, como el retraso en el vaciamiento gástrico181. En el metaanálisis realizado por Ford et al.180 de 6 ensayos con 1,610 pacientes, en 1,095 se demostró que la metilnaltrexona fue más efectiva que el placebo para el tratamiento del EIO, con un RR de falla al tratamiento de 0.67 (IC 95%: 0.54-0.84) comparado con placebo. El NNT para prevenir que un paciente con EIO falle al tratamiento se estimó en 3 (IC 95%: 2-10). Sin embargo, es importante mencionar la heterogeneidad en la dosis administrada (12-450mg), vía de administración (subcutánea u oral), y duración del tratamiento (4-8 semanas) en los estudios evaluados. El efecto secundario más común es dolor abdominal (27%), flatulencias (13%) y náuseas (9%)182.
El más reciente PAMORA evaluado es el alvimopán, un agente que se administra por vía oral y que tiene la ventaja de que no revierte el efecto analgésico de los opioides o causa síntomas de supresión183. Existen 3 ensayos clínicos184-186 que han demostrado que este medicamento en dosis de 0.5-1mg al día mejora el número de evacuaciones espontáneas y los síntomas relacionados con el estreñimiento en pacientes con EIO. Si bien no en todos los estudios los resultados fueron significativamente mayores que en el placebo, se estima que la ganancia terapéutica varía entre 13-24% comparado con el placebo. Los efectos secundarios más comúnmente reportados son náuseas, mareo y diarrea.
Tratamiento no farmacológico40. La terapia de biorretroalimentación (TBR) es el tratamiento de elección para el tratamiento a corto y largo plazo de pacientes con estreñimiento y disinergia defecatoria.
Calidad de la evidencia y fuerza de la recomendación: A1 fuerte a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
El objetivo de la TBR en los pacientes con DD es el de restaurar la coordinación rectoanal durante el acto defecatorio187. Esto se logra mediante un proceso de enseñanza y aprendizaje utilizando técnicas auditivas y visuales, que permiten corregir la incoordinación abdominopélvica y las alteraciones sensitivas que padecen estos pacientes188. Aunque existen diferencias metodológicas, al menos 7 estudios han demostrado que la TBR a corto (4 semanas) y a largo plazo (12 meses) es superior al ejercicio, el PEG, el uso de benzodiacepinas para corregir la DD101. La RM estimada para tener éxito con TBR es de 8.86 (IC 95%: 2.2-15.8), siendo factores predictores de buena respuesta el tener evacuaciones más duras, la disposición del paciente, la existencia de hipertonía del esfínter anal y una prueba de expulsión de balón anormal189.
Esta terapia no se asocia a efectos secundarios ni complicaciones, pero entre sus limitantes se destacan la disponibilidad limitada, así como la variabilidad de equipos, técnicas y protocolos. En nuestro país, existen centros de referencia con experiencia en la realización de TBR.
41. La aplicación de toxina botulínica puede ser efectiva en algunos casos de disinergia de piso pélvico (hipertonía o ausencia de relajación del esfínter anal), pero su efecto es transitorio y la evidencia es limitada.
Calidad de la evidencia y fuerza de la recomendación: D2 débil a favor de la intervención (totalmente de acuerdo: 93%; parcialmente de acuerdo: 7%).
El uso de la toxina botulínica tipo A produce un efecto de inhibición neuromuscular potente que induce relajación del músculo liso y estriado. Con base en este principio, algunos estudios con muestras pequeñas han utilizado esta toxina con la finalidad de corregir la hipertonía del esfínter anal (anismo), el dolor anal crónico y la disinergia defecatoria190. Por ejemplo, en un estudio realizado en China191 con 31 pacientes con diagnóstico de anismo se demostró que la inyección (guiada por ultrasonido) de 100 unidades en el músculo puborrectal y el esfínter anal externo en combinación con TBR produjo una mejoría sintomática en el 77% de los casos, y que esta mejoría se sostuvo hasta 8.4 meses. Sin embargo, en otro estudio realizado por Rao et al.192 en pacientes con diagnóstico de síndrome del elevador del ano, no hubo diferencias significativas entre la toxina botulínica y el placebo.
Este tratamiento es costoso, sus efectos secundarios incluyen dolor e incontinencia fecal, y se necesitan de más y mejores estudios para recomendar este tratamiento.
42. El tratamiento quirúrgico mediante colectomía debe reservarse para casos excepcionales en pacientes con tránsito colónico lento refractarios a tratamiento y sin disinergia defecatoria y/o cualquier otra alteración de motilidad del tubo digestivo.
Calidad de la evidencia y fuerza de la recomendación: C2 débil a favor de la intervención (totalmente de acuerdo: 79%; parcialmente de acuerdo: 21%).
Las indicaciones quirúrgicas en caso de EF no están bien definidas. En términos generales, son candidatos a cirugía los enfermos que no responden a tratamiento médico exhaustivo convencional. Es indispensable descartar que el estreñimiento no sea por disfunción del piso pélvico. Para ello se requiere un abordaje diagnóstico completo, que incluye estudios para excluir enfermedades metabólicas y alteraciones estructurales del colon y del recto. Los pacientes deben contar con tránsito colónico que confirme el diagnóstico de inercia colónica. La manometría anorrectal, el defecograma y la prueba de expulsión de balón son necesarias para descartar disfunción del piso pélvico. Se recomienda una valoración exhaustiva de la comorbilidad psiquiátrica.
La decisión de una intervención quirúrgica se fundamenta en la severidad de los síntomas y por el deterioro en la calidad de vida del enfermo193-195. En la actualidad se considera que el tipo de resección más efectiva es la colectomía con anastomosis ileorrectal o ileosigmoidea194-196. Alrededor del 80% de los pacientes obtienen resultados favorables o satisfactorios.
ConclusionesEl EC es un padecimiento que tiene una alta prevalencia en nuestro país y que afecta la calidad de vida de los sujetos que lo presentan. El género femenino, la edad avanzada, el bajo consumo de fibra y la baja actividad física se consideran factores de riesgo para EC. El primer paso en el abordaje de los pacientes con EC es una adecuada semiología y exploración física, destacando la importancia de la realización de la maniobra de tacto rectal. Las pruebas diagnósticas como colonoscopia, manometría anorrectal, tránsito colónico y defecografía se deben recomendar de acuerdo con la disponibilidad y de forma individual para cada caso.
En los pacientes que no responden a las medidas iniciales como ejercicio, dieta alta en fibra o suplementos, y/o consumo abundante de líquidos, se recomienda utilizar tratamientos farmacológicos. En la actualidad existen medicamentos útiles y eficaces para el manejo del EC. La TBR es eficaz para el tratamiento de los pacientes con EC y disinergia defecatoria. El tratamiento quirúrgico se reserva para casos excepcionales.
FinanciaciónEste consenso se realizó con el patrocinio del Laboratorio Allergan para la transportación y el hospedaje durante la votación presencial. Los participantes recibieron honorarios por parte del Laboratorio, que no intervino en el diseño, recopilación, conducción, análisis, interpretación, preparación y redacción de este documento para su publicación.
Conflicto de interesesJosé María Remes-Troche es miembro del consejo asesor de Takeda Pharmaceuticals, Alfa-Wassermann y Almirall. Recibió fondos para la investigación por Sanfer. Ponente para Takeda, Asofarma, Alfa-Wassermann, Carnot, Menarini, Almirall y Astra-Zeneca.
Enrique Coss-Adame es miembro del consejo asesor de Takeda Pharmaceuticals, Allergan, Carnot Laboratorios. Ponente para Takeda, Asofarma, Alfa-Wasserman, Carnot, Allergan.
Aurelio López-Colombo es ponente para Takeda y Sanfer.
Mercedes Amieva-Balmori es ponente para Takeda y Sanfer.
Ramón Carmona-Sánchez es miembro del Consejo Asesor de Mayoly-Spindler, ponente para Mayoly-Spindler y Grünenthal, y participa en protocolos de investigación patrocinados por Laboratorios Senosian y Asofarma.
Luis Charúa Gunidic no tiene conflictos de interés.
Ricardo Flores Rendón recibió un fondo para la investigación por parte de Asofarma y Takeda Pharmaceuticals. Ponente para Janssen.
Octavio Gómez Escudero es miembro del consejo asesor de Allergan y Sanofi. Ponente para Asofarma, Alfa-Wassermann, Allergan, Carnot, Mayoli-Spindler, Sanofi y Takeda Pharmaceuticals.
Marina González-Martínez es ponente para Grünenthal.
María Eugenia Icaza Chávez es ponente para Takeda y Asofarma.
Miguel Morales Arambúla es ponente para Takeda y Asofarma.
Max Schmulson ha sido consultante para Alfa Wassermann, Allergan, Commonwealth Diagnostics International Inc. y Takeda. Ha sido ponente para Alfa Wassermann, Commowealth Diagnostics Inc., Mayoly-Spindler y Takeda y ha recibido grants de investigación de Alfa Wassermann, Nycomed/Takeda y Genova Diagnostics Inc.
José Luis Tamayo es ponente y asesor externo de los laboratorios Alfa-Wassermann, Asofarma, Mayoly-Spindler y Takeda de México, y participa en un protocolo de investigación patrocinado por Laboratorios Asofarma.
Genaro Vázquez Elizondo es ponente y asesor externo de los laboratorios Alfa-Wassermann y Asofarma.
Miguel A. Valdovinos es miembro del consejo asesor y conferencista de Takeda, Biocodex, Mayoly Spindler y Sanofi. Ponente para Carnot.